Эпидуральная анестезия при родах: зачем и как проводится процедура
Содержание:
Достоинства и недостатки
К несомненным достоинствам можно отнести избирательность действия анестезии — женщина сохраняет ясность ума и сознание, она может слышать и видеть все, что происходит, а также общаться с врачами. Если делают кесарево с применением такой анестезии, то помимо возможности услышать первый крик малыша, есть возможность раннего прикладывания малыша у груди, что положительно сказывается на лактации.
Сердечно-сосудистая система во время операции продолжает работать в штатном режиме, не наблюдается скачков артериального давления. Верхние дыхательные пути не раздражаются, как трубкой при общем наркозе.
К недостаткам такого метода обезболивания нужно относиться очень внимательно. Так, перидуральное обезболивание:
- имеет противопоказания;
- зависит в части результатов от квалификации и точности действий врача — неосторожные движения, ошибочные действия могут привести к тяжелым последствиям;
- имеет долгий латентный период — после введения препаратов в эпидуральное пространство позвоночника желаемый эффект наступает не сразу, а после 15–20 минут;
- примерно в 17% случаев регионарная анестезия не имеет нужного эффекта, бывает недостаточной или неадекватной;
- имеет после применения побочные эффекты — боль в спине, головные боли.
Виды анестезии при родах

Эпидуральная анестезия используется перед операцией кесарева сечения
Как только у женщины отошли воды и началась родовая деятельность, возникает боль в нижней части живота за счет сокращения матки и продвижения ребенка по родовым путям. Если есть определенные показания, врач назначает анальгезию – обезболивание – для безопасности жизни матери и плода.
Существует много видов обезболивания во время родовой деятельности, однако предпочтение отдают анестезии в спину – эпидуральной и спинальной.
Эпидуральный наркоз
Эпидуралка используется перед проведением операции кесарева сечения. Анестетический препарат вводят в поясничный отдел между межпозвоночными дисками – в эпидуральное пространство.
Преимущества эпидуральной местной анестезии:
- Женщина находится в сознательном состоянии. По этой причине она не испытывает неприятных ощущений после отхождения общего наркоза, хоть и может присутствовать боль в пояснице. Осложнения после общего наркоза тяжелее и в большем количестве, чем после местной анестезии.
- Не нарушается или остается стабильным состояние сердечно-сосудистой системы. Это можно объяснить постепенным наступлением обезболивающего действия, что способствует сохранению работы системы. В отличие от местного обезболивания, общий наркоз вызывает артериальную гипертензию.
- Сохранение двигательной активности в большем объеме. Особенно это касается женщин, которые страдают заболеваниями мышц, включая миопатию.
- Исключение раздражения дыхательных путей. Такое преимущество позволяет проводить обезболивание женщинам, у которых диагностирована астма или другие патологии легких и бронхов.
- За счет возможности длительной анестезии эпидуральный наркоз можно проводить в течение необходимого времени, например, при затяжной родовой деятельности.
При неправильном введении препаратов возможны тяжелые побочные эффекты
Существуют негативные последствия эпидуральной анестезии при родах для спины:
- Ошибочное введение препарата в полость сосуда. При несвоевременном купировании состояния большой объем анестетика вызывает судорожный синдром, снижение давления, токсическое воздействие на ЦНС и сердце. Как итог – тяжелое нарушение работы головного мозга или даже летальный исход.
- Случайное введение состава в субарахноидальное пространство (в спинномозговую подпаутинную оболочку). В результате развивается выраженная спинальная блокада, что способствует остановке дыхательной функции, резкой гипотонии (снижению артериального давления), остановке сердца.
Перед введением необходимой дозы вводят тестовый объем. Реакцию наблюдают в течение нескольких минут. Если отсутствует субарахноидальный блок, процедуру проводят в полном объеме.
Спинальный наркоз

Спинальная анестезия отличается от эпидуральной тем, что делается в спинной мозг
Спинномозговое или спинальное обезболивание предполагает введение анестетического препарата в поясничный отдел, в подпаутинное пространство. Отличается спинальная анестезия от эпидуралки тем, что нужно преодолеть плотную оболочку спинного мозга. Для этого используют специальную иглу.
Плюсы метода:
- Быстрый терапевтический эффект. Продолжительность периода после введения состава и обработкой брюшного отдела занимает всего несколько минут. Этого времени достаточно, чтобы анестезия подействовала.
- Отсутствие сложностей в мероприятии. Если сравнивать спинальную анестезию и эпидуральную, в первом случае точно определена граница для укола.
- Исключен риск системного токсического воздействия. Если ошибочно ввести препарат внутрь сосуда, не возникает негативное влияние на сердце и центральную нервную систему, чего не скажешь об эпидуральном методе.
После спинальной анестезии у женщин часто болит голова, что требует приема дополнительных лекарств
Недостатки спинального обезболивания:
- Ограниченное действие. При однократном спинальном введении препарата ограничивается продолжительность блокады, зависящей от свойств анестетика. Эффект с интервалом до 2-х часов превышает необходимое время для операции.
- За счет моментального действия обезболивающего состава может сильно упасть артериальное давление. Избежать такого состояния можно профилактическими мерами.
- Появление головной боли после введения анальгетика. В большинстве случаев это нормальное явление, однако может быть обусловлено ошибками врачебного персонала при введении состава.
Самые популярные мифы об эпидуральной анестезии
Итак, от боли мы успешно избавились. Пора поговорить о мифах, которые так портят репутацию доброму делу.
Миф 1: у меня откажут ноги
Правда: не откажут. Да, действительно, у пациента может появиться ощущение «потери ног». Это всего лишь выключение так называемого «мышечного чувства». Есть у нас такие чувствительные нервы, которые посылают в головной мозг сигналы не о боли, температуре, структуре поверхности и плотности материала, а о положении конечностей и тела в пространстве. В области поясничного отдела позвоночника нервные корешки смешаны: они включают в себя и нервы нижних конечностей, и нервы органов малого таза, и нервы поясничной области, и нервы нижней части брюшной стенки. Поэтому блокада чувствительных корешков на уровне поясничного отдела позвоночника приведет к безразборному (неселективному) выпадению всех видов чувствительности. Степень выраженности (глубина) потери чуствительности зависит от препарата, его концентрации и объема вводимого раствора, но всегда это обратимое явление. То есть спустя несколько часов пациент вновь ощутит и положение ног, и качества предметов, которых коснется его кожа, и боль (если причина боли не будет устранена к тому моменту).
Может на время пропасть и способность двигаться. Если речь идет о перидуральной блокаде на уровне поясничных позвонков, то введение большого объема (более 10 мл) высококонцентрированного раствора местного анестетика вовлечет в процесс не только чувствительные (задние) корешки спинного мозга, но и двигательные (передние). В любом случае, это временный, абсолютно обратимый процесс. Вам куда бегать? Вы в родильном отделении лежите, рожать готовитесь! Отдохните, поспите пока.
Правда: не после, а во время. Действительно, пока будет действовать эпидуральный блок, ни мочевой пузырь, ни прямая кишка не напомнят о себе. Но этого не опасайтесь: вы уже опорожнили свой кишечник в приемном отделении роддома (будьте уверены!), а заботливую акушерку не затруднит поставить вам на время мочевой катетер. Кстати, катетер вы совершенно не почувствуете на фоне эпидурального блока – это плюс.
После прекращения взаимодействия местного анестетика с нервными волокнами Вы сможете управлять работой своих тазовых органов, как и прежде. С одной оговоркой: если сам процесс рождения ребенка не причинит какой-либо травмы этих органов или нервов, проходящих в мягких тканях родовых путей. И это НИКАК не связано с обезболиванием родов.
Миф 3: из-за эпидурального обезболизвания я не смогу тужиться
Правда: сможете. Эпидуральная анальгезия не оказывает ослабляющего влияния на матку. Тонус матки во время родов повышается автоматически. Потуги роженицы – это создание опоры для матки во время родов. Эта опора создается напряжением мышц передней брюшной стенки (брюшного пресса) и диафрагмы. Это произвольно контролируемый процесс со стороны женщины. И даже если вы потеряли чувствительность мышц брюшного пресса, вы сможете сделать глубокий вдох, задержать дыхание и приподнять плечи на несколько секунд от кровати. Браво! Вот и удалось! Причем, во время такого натуживания вы не ощущаете схваткообразной боли и продвижения младенца по родовым путям.
Миф 4: травмы родовых путей намного серьезнее на фоне обезболивания
Правда: это совсем не так. Причина разрыва мягких тканей во время родов – несоответствие эластичности мягких тканей матери размерам плода. Если у женщины уже были травмы половых путей, имеются рубцы, то риск повторного разрыва велик. Если женщина страдает хроническим воспалительным заболеванием половых путей, то риск их разрыва велик. Однако эпидуральная анестезия никак не влияет на свойства мягких тканей организма. Зато в случае разрыва (бонус!) зашивание пройдет совершенно безболезненно, без дополнительных методов обезболивания (общий внутривенный наркоз не понадобится).
Миф 8: укол в спину – это ужасно больно!
Правда:12-часовой период болезненных родовых схваток и доли секунды ощущения укола тонкой иголочкой – судите сами… Скажите анестезиологу, что Вы боитесь этого укола. Он предпримет все меры, чтобы не причинить Вам дополнительных страданий. Если стоящий перед Вами анестезиолог не вызывает у Вас доверия по какой-то причине, у Вас есть законное право попросить привлечения другого специалиста.
Миф 9: после эпидуральной анестезии может появиться грыжа межпозвоночного диска
Это точно не правда.
Тела позвоноков и диски между ними образуют столб, расположенный гораздо глубже, чем проникает пункционная игла. Это просто по другую сторону от спинного мозга. До диска еще 2-3 см – это очень много! Никогда анестезиолог не достает иглой диск. Точка.
Как делают?
Итак, как же происходит данная процедура:
Чтобы врач сделал правильный прокол, роженицу просят сесть и согнуть спину или принять горизонтальное положение на кушетке и свернуться клубочком. Другими словами: предоставить максимальный доступ к нужному участку позвоночника. Нельзя двигаться, даже если будет больно: старайтесь не отстраняться и не выгнуть спину. Ощущения будут неприятные, но кратковременные. Врачи рекомендуют на несколько секунд выключить сознание и подумать о рождении здорового ребенка – если при совершении прокола что – то пойдет не так, очень велик риск осложнений.
Место прокола обязательно тщательно обрабатывается антисептическим средством, дезинфицируется.
Предварительно пациентке вкалывается обезболивающее, чтобы убрать чувствительность кожи и клетчатки (подкожно – жировой) в месте будущего прокола.
Врач – анестезиолог совершает прокол, вводит иглу в пространство позвоночника. Обязательное условие – она должна достигнуть твердой оболочки спинного мозга. Если по ощущениям женщины во время прокола может произойти схватка – следует немедленно сказать об этом врачу! Основная задача – не шевелиться
Стоит обратить внимание и на другие возможные симптомы: онемение языка, тошнота, головокружение, не чувствуются ноги или очень болит голова. Все эти признаки можно устранить без проблем только на начальном этапе процедуры
По иголке ведут очень тоненькую трубочку из силикона – специальный катетер, который предоставляет поступление препаратов в эпидуральное пространство
Этот катетер будет находиться внутри столько, сколько понадобится для действия обезболивающего. Избегайте резких движений во время ходьбы, чтобы случайно не сорвать устройство. Катетер должен быть в спине беременной и во время самых родов. Если во время введения катетера женщина чувствует боль, отдающую в ногу или спину, значит, иголка зацепила нервно окончание – корешок.
Иголка извлекается, а трубка закрепляется лейкопластырем к спине.
Предварительно нужно провести пробу на переносимость и реакцию организма, используя небольшое количество препарата.
Когда процесс родов позади, трубку извлекают из спины молодой матери, а место прокола скрывают под лейкопластырем. При этом нужно будет длительное время находиться в положении лежа, чтобы свести к минимуму возможные риски осложнений.
Установка катетера
Сама процедура (прокол и установка катетера) занимают небольшое количество времени – около 10 минут. Действие препаратов начинается спустя 20 минут после введения. Многих женщин очень пугают возможные манипуляции с позвоночником, а слово «прокол» звучит очень страшно.
Специалисты спешат успокоить рожениц: кратковременные ощущения вполне терпимы, длятся всего несколько секунд. Катетер во время движений не чувствуется вообще.
Есть 2 режима, которые позволяют вводить препараты:
- Небольшими дозами, но непрерывно, через минимальные промежутки времени.
- Один раз. Если будет необходимость, процедура повторяется спустя 2 часа. Пока доза не подействует, роженице необходимо принять положение лежа: в ногах расширяются сосуды, и если женщина резко встанет, может произойти отток крови к ним и потеря сознания.
Какие препараты используются при эпидуральной анестезии?
Чаще всего используются препараты, которые не проникают сквозь плацентарный барьер: «Новокаин», «Лидокаин», «Бупивакаин».
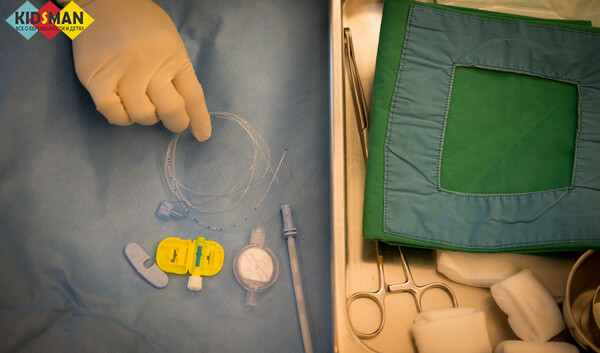
Инструменты для постановки эпидуральной анестезии
Влияет ли эпидуральная анестезия на здоровье ребенка и родовую деятельность?
Анестетики, которые вводят, не оказывают влияния на ребенка, так как не проникают сквозь плаценту. Эпидуральная анестезия не вредит здоровью малыша! Однако, окончательный вывод о безвредности процедуры неоднозначен: многие специалисты сходятся во мнении, что на первый период родовой деятельности никакого влияния не оказывается, а вот потуги проходят менее выражено.
У некоторых женщин шейка матки раскрывается гораздо быстрее, у других процесс может быть более медленным. Все зависит не только от препарата, но и индивидуальных особенностей организма.
В каких случаях делают эпидуральную анестезию
Применение этого вида обезболивания в медицине, как правило, осуществляется в трех случаях:
- Акушерство
- Хирургия
- Непосредственно, обезболивание
В акушерстве
- Операция «кесарево сечение» с эпидуральной анстезией
- Обезболивание при родах процесса схваток
- Наложение послеродовых и послеоперационных швов
Хирургия
- Удаление аппендикса
- Удаление матки
- Грыжесечение (в том случае, если грыжа располагается в брюшной полости)
- Операции на мочевом пузыре, прямой кишке, предстательной железе
- Разного вида урологические операции
- Хирургические вмешательства в районе промежности
- Сердечно-сосудистые операции
- Вмешательства в области ног (операции на костях, суставах и сосудах)
Обезболивание
Эпидуральная анестезия применяется для снятия болевых ощущений, когда другие методы не помогают. Например:
- Послеоперационные боли. Особенно это актуально, если сама операция как раз таки и проводилась с применением описываемого метода. В таком случае, для избавления от послеоперационной боли врач может оставить катетер с поступающим лекарством вплоть до нескольких суток, если в этом есть необходимость.
- Применяется для облегчения болей после тяжелой травмы
- При необходимости, ликвидирует боли в спине
- При так называемых «фантомных болях», которые возникают у человека после удаления конечностей
- При сильных болях в суставах
- Широко применяется в качестве паллиативной терапии у онкологических больных. Это значит, что методика не приводит к излечению, а только облегчает состояние.
Если речь идет об оперативном родоразрешении (кесаревом сечении) — то здесь все понятно: без обезболивания не обойтись. Нужно ли прибегать к медикаментозному обезболиванию естественных родов — это женщина должна решить самостоятельно. А выбор сделать непросто. С одной стороны, есть риск (хотя и небольшой) побочных эффектов.
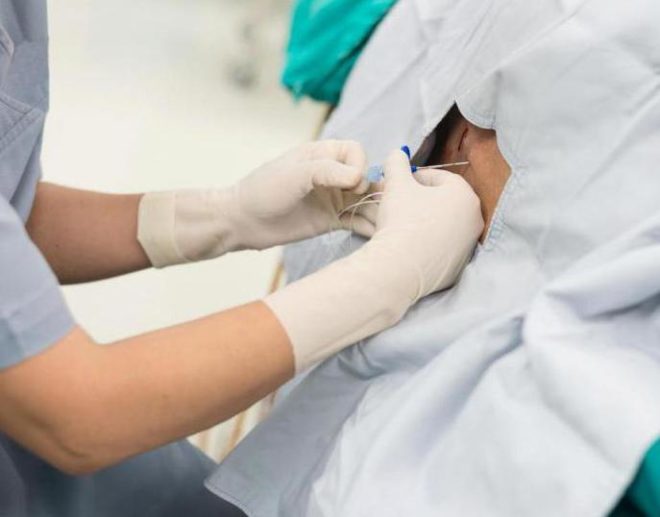
Заранее узнать, какими будут схватки и как их будет переносить женщина, невозможно. Для того чтобы было легче сформировать свое мнение об эпидуральной анестезии, роженице надо слушать только себя и не обращать внимания на всевозможные страшилки о болезненных родах или о неудачной эпидуральной анестезии. Ведь каждые роды индивидуальны, и то, что было у других женщин, может не произойти именно с вами.
Если женщина хочет родить без анестезии, ей стоит освоить техники немедикаментозного обезболивания родов. Применяя их, гораздо легче перенести боль во время схваток. Также надо заранее обговорить с врачом свое видение родов и попросить его помочь родить без анестезии.
Плюсы и минусы анестезии
Ингаляторный метод (вдыхание средства через маску) на сегодняшний день применяется нечасто. Иногда используется в первом периоде родов, при открытии матки до 5 см. Роженица во время родов сама подносит маску к лицу и вдыхает анестетик при схватках.
Действие наступает быстро, влияние на ребенка минимальное. Но эффект от препарата кратковременный, и после ее поступления в организм могут быть побочные эффекты от банальной тошноты до рвоты.
Внутривенное введение обезболивающего препарата или смеси седативных и легких наркотических средств тоже практикуется редко. Потому что вещества попадают в общий кровоток и влияют на малыша. Эффект от такой анестезии длится от десяти минут до часа.
Инъекции в зону промежности проводятся при необходимости сделать разрез, при разрывах и необходимости наложить швы или скобы. В том случае, если роженица плохо переносит боль. Обезболивание происходит только в тканях в месте инъекции. Влияние на ребенка отсутствует.
Наиболее популярна при современном родовспоможении региональная анестезия:
- эпидуральная;
- спинальная.
Как же делают подобное обезболивание интересуется каждая будущая мамочка.
Механизм обезболивания
Эпидуральная анестезия при родах — метод обезболивания, который предполагает введение специальной тонкой трубочки (катетера) в пространство, имеющееся между надкостницей позвонка и твердой спинномозговой оболочкой. Затем через этот катер подается лекарственный препарат, выбранный в качестве анестетика.
Эффект возникает в результате проникновения лекарственного средства в субарахноидальное пространство и блокирования им проведения нервных импульсов по корешковым нервам. Боль не исчезает, просто роженица перестает ее чувствовать. Спинальная анестезия предполагает введение катетера и лекарственных средств в субарахноидальное пространство.
Достоинства их и недостатки
Прокол тканей вы, конечно, почувствуете. Но сказать, что введение иглы — это очень больно нельзя. И это достоинство указанных процедур. Удобны последние методы и тем, что женщина:
- в сознании;
- абсолютно адекватна;
- препараты можно вводить дозировано по мере необходимости;
- метод позволяет нормализовать нервную возбудимость миометрия и упорядочить схватки;
- поддержать нормальный уровень АД роженицам-гипертоникам;
- снять спазм цервикального канала, уменьшая вероятность разрывов.
Это выраженные плюсы процедуры. К относительным плюсам можно отнести то, что под «эпидуралкой» женщина не чувствует боли при ручном осмотре и стимулировании шейки матки акушером. Схватки ощущаются, как легкий дискомфорт. При разрывах и их зашивании болезненность отсутствует.
Но и такие методы могут иметь негативные последствия для мамы. Чем опасна «эпидуралка»? Конечно, осложнениями в виде:
- мигреней (наиболее частое осложнение)
- снижения внутричерепного давления из-за сочения ликвора сквозь отверстие;
- постоянных болей в поясничном отделе (в области прокола);
- повреждения нерва при введении иглы;
- образования гематом;
- нарушения чувствительности в нижних конечностях;
- резкого падения АД, вплоть до потери сознания;
- острая задержка мочеиспускания (из-за остаточного нарушения чувствительности системы мочевыведения);
- аллергия;
- и ряда других осложнений.
Для вашей спины «эпидуралка на пользу не идет. Болит спина потом от месяца до полугода. Это в норме. Если позвоночник поражен остеохондрозом или имелись компрессионные переломы в близлежащих отделах боль в месте прокола может преследовать не один год. Опасные для жизни осложнения для мамы после процедуры бывают редко.
Делают «эпидуралку» как при первых, так и при вторых родах. Покрывают ли плюсы все указанные минусы процедуры — решать вам.
Если перелом был в поясничном отделе, рожать в любом случае придется без эпидуральной анестезии.
Начало анестезии и время действия лекарства
Время начала обезболивания определяется врачом. Сколько действует при подобном введении лекарственное средство?
Препараты начинают «работать» в течение 15 минут после введения и действуют до конца родов. Если роды затягиваются, и обезболивающий эффект снижается через несколько часов анестезиолог может ввести дополнительную дозу лекарства. Эффект от лекарства «выветривается» через несколько часов после завершения родовой активности.
Вредна ли процедура?
Вредна ли эпидуральная анестезия? Однозначного ответа на этот вопрос нет. Эффективна ли — безусловно. Роженицы иногда узнают, что у них активные схватки только от медперсонала. И это не достоинство процедуры, как многие думают.
Что такое эпидуральная анестезия
Популярный вид местного наркоза, при котором в эпидуральное пространство позвоночника медикаменты вводят через катетер. Инъекция расслабляет мышцы и приводит к общей потере чувствительности. Механизм действия обезболивания связан с проникновением лекарственных средств в субарахноидальное пространство через дуральные муфты, вследствие чего происходит эпидуральная блокада. Облегчение боли наступает благодаря блокированию болевых импульсов, которые проходят по нервным волокнам спинного мозга. Эпидуральный укол имеет действие, неограниченное по времени.
Показания к эпидуральной анестезии
Областей применения такого вида обезболивания много. В зависимости от участка выполнения операции, перидуральный наркоз сопряжен с меньшим или большим риском для больного. Анальгезия паховой области, живота, ног и груди менее рискованна, чем обезболивание верхних конечностей и шеи. Анестезия головы этим способом не делается, поскольку ее сенсорная иннервация осуществляется непосредственно через нервную систему головного мозга.
Показанием к эпидуральной анестезии является лечение затяжных и хронических болей, комплексная терапия при заболеваниях брюшной полости, болезнях сердца, сахарного диабета. Epidural инъекции вводят при выполнении операций на нижних конечностях или грудной клетке. Эпидуральная анальгезия широко применяется в акушерстве при запланированном кесаревом сечении, неравном раскрытии матки при родах или при низком болевом пороге женщины.

Эпидуральная анестезия — за и против
На первый взгляд, эпидуралка – это волшебный укол, избавляющий от боли. Однако у этого вида наркоза длинный ряд осложнений. Врачи знают о подобных эффектах, поэтому прежде, чем назначить обезболивание, в каждом конкретном случае взвешивают и все за и против эпидуральной анестезии. К положительным аспектам местного наркоза позвоночника относится то, что пациент остается в сознании и никакого негативного воздействия на мозговую деятельность не происходит. Однако после введения в спину анальгезирующих средств у многих людей развиваются такие побочные эффекты, как:
- тяжесть и чувство онемения в ногах;
- мышечная дрожь;
- головная боль;
- аллергия на анестетик;
- проблемы с дыханием.
Спинальная и эпидуральная анестезия — отличия
Перидуральное обезболивание и спинальный наркоз – схожие медицинские процедуры, но есть различия по механизму действия. Первая анестезия вводится в эпидуральную часть позвоночника. Обезболивание происходит из-за блокировки нервов. Спинальная анестезия вводится более тонкой иглой на большую глубину поясничного отдела, так как субарахноидальная область позвоночника находится близко к стволу спинного мозга. Обезболивание в этом случае происходит быстрее, но имеет ограничение по времени. Основные отличия спинальной и эпидуральной анестезии:
- области введения анестетика;
- глубина прокола;
- толщина иглы;
- время ожидания действия.

Техника эпидуральной анестезии
Главная задача анестезиолога – правильно вставить в эпидуральное пространство катетер. Эпидуралка осуществляется с помощью иглы Туохи, длиной 9 см и диаметром 1-2 мм. Техника эпидуральной анестезии сложная, поэтому проводится врачом вместе с медицинской сестрой. Пациент сидит или лежит на боку с согнутыми ногами. Чтобы удобнее нащупать ориентиры, его просят выгнуть спину дугой и больше не совершать никаких других действий, чтобы доктор смог быстро и правильно сделать катетеризацию.
Место установки иглы зависит от операции. До введения иглы участок инъекции обкладывается пеленками или другим стерильным материалом, оставляется лишь маленькое окошко, которое обрабатывается антисептиком и обкалывается анестетиком. Введение иглы Туохи – это самый болезненный и важный этап манипуляции, который требует от врача большого мастерства. После попадания в необходимую область, вводится катетер, через который подается анестезирующее средство. На этом этапе пациент уже не испытывает дискомфорта.