Инфаркт обширный симптомы первые признаки
Содержание:
Реабилитация после инфаркта
Можно ли после инфаркта вернуться к привычной жизни? Сказать твердо «да» или «нет» трудно. Ведь она у каждого своя: один работает грузчиком, а другой проводит дни за письменным столом. Первому будет нелегко заниматься привычной деятельностью, а второму мало что будет мешать. Кроме того, осложнения, да и сами инфаркты у всех разные.
Восстановление после инфаркта растягивается на несколько месяцев. Ведь заболевание не шуточное, оно требует пересмотреть свой образ жизни, что-то в нем поменять. Реабилитация начинается еще в больнице, где попутно с премом лекарственных препаратов и прохождением физиотерапевтических процедур постепенно наращивается интенсивность физических упражнений
(Особое внимание — слову «постепенно»). Ни в коем случае не форсируйте события
Занятия лечебной физкультурой, ходьба сначала по ровной поверхности, затем — по лестницам… Кстати, именно лестница — хороший тест на готовность к активной жизни. Если пациент может в среднем темпе подняться на четвертый этаж, не ощущая боль в груди или одышку, значит, восстановление проходит успешно. Для более точной оценки состояния часто используют пробу с дозированной нагрузкой. Обычно ее выполняют на специальном велосипеде — велоэргометре или на «бегущей дорожке».
Как долго нужно принимать лекарства? Ответ здесь один: всю жизнь! Даже если самочувствие прекрасное. Именно потому оно и прекрасное, что постоянно принимаемые препараты помогают сердцу.
Можно ли вести половую жизнь после инфаркта? Без всякого стеснения задайте этот вопрос лечащему врачу. Все будет зависеть от того, как вы переносите физические нагрузки (а половой акт — это нагрузка, и немалая). Но есть и общие для всех правила, о которых надо помнить, чтобы сексуальный контакт закончился удовольствием, а не новым сердечным приступом. Во-первых, он должен происходить с привычным партнером, во-вторых, в привычной обстановке, а в-третьих, выбирая позицию для полового акта, надо предпочесть такую, при которой нагрузки минимальны, — например, на боку.
Проявления инфаркта сердца
Симптомы инфаркта миокарда достаточно характерны и, как правило, позволяют заподозрить его с высокой долей вероятности еще в прединфарктном периоде развития заболевания. Так, больные испытывают более длительные и интенсивные загрудинные боли, которые хуже поддаются лечению нитроглицерином, а иногда и вообще не проходят. Возможно появление одышки, потливости, разнообразных аритмий и даже тошноты. Вместе с тем, больные все тяжелее переносят даже незначительные физические нагрузки.
В это же время появляются и характерные электрокардиографические признаки нарушения кровоснабжения в миокарде, а особенно эффективно для их выявления постоянное наблюдение на протяжении суток и более (холтеровское мониторирование).

Наиболее характерные признаки инфаркта появляются в острейшем периоде, когда в сердце возникает и расширяется зона некроза. Этот период длится от получаса до двух часов, а иногда и дольше. Существую факторы, провоцирующие развитие острейшего периода у предрасположенных лиц с атеросклеротическим поражением коронарных артерий:
- Чрезмерные физические нагрузки;
- Сильные стрессы;
- Операции, травмы;
- Переохлаждение или перегревание.
У большинства больных болевой синдром весьма ярко выражен, что вызывает и определенные эмоциональные проявления: чувство страха умереть, выраженное беспокойство или апатия, а иногда возбуждение сопровождается галлюцинациями.
В отличие от других видов ИБС, болевой приступ при инфаркте длится не менее 20-30 минут, а обезболивающий эффект нитроглицерина отсутствует.
При благоприятном стечении обстоятельств, на месте очага некроза начинает формироваться так называемая грануляционная ткань, богатая кровеносными сосудами и клетками фибробластами, образующими коллагеновые волокна. Этот период течения инфаркта называют подострым, а длится он до 8 недель. Как правило, протекает он благополучно, состояние начинает стабилизироваться, болевые ощущения ослабевают и исчезают, а пациент понемногу свыкается с тем, что перенес такое опасное явление.
В дальнейшем, в сердечной мышце на месте некроза образуется плотный соединительнотканный рубец, сердце адаптируется к новым условиям работы, а постинфарктный кардиосклероз знаменует наступление следующего периода течения заболевания, продолжающегося всю оставшуюся жизнь после инфаркта. Перенесшие инфаркт чувствуют себя удовлетворительно, однако случается возобновление болей в области сердца и приступов стенокардии.
Пока сердце способно компенсировать свою деятельность за счет гипертрофии (увеличения) оставшихся здоровых кардиомиоцитов, признаков его недостаточности не возникает. С течением времени происходит истощение приспособительных возможностей миокарда и развивается сердечная недостаточность.
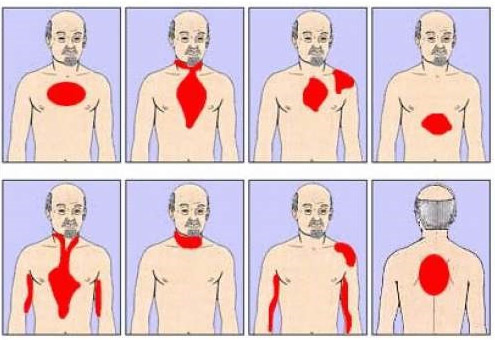
проекции болей при инфаркте миокарда
Случается, что диагностика инфаркта миокарда значительно осложняется необычным его течением. Это характеризует атипичные его формы:
- Абдоминальная (гастралгическая) – характеризуется болями в эпигастрии и даже по всему животу, тошнотой, рвотой. Иногда может сопровождаться желудочно-кишечными кровотечениями, связанными с развитием острых эрозий и язв. Эту форму инфаркта необходимо отличать от язвенной болезни желудка и 12-перстной кишки, холецистита, панкреатита;
- Астматическая форма – протекает с приступами удушья, кашлем, холодным потом;
- Отечная форма – характерна для массивных некрозов с тотальной недостаточностью сердца, сопровождается отечным синдромом, одышкой;
- Аритмическая форма, при которой нарушения ритма становятся основным клиническим проявлением ИМ;
- Церебральная форма – сопровождается явлениями мозговой ишемии и характерна для больных с выраженным атеросклерозом сосудов, кровоснабжающих головной мозг;
- Стертая и бессимптомная формы;
- Периферическая форма с атипичной локализацией боли (нижнечелюстная, леворучная и др.).
Алгоритм действий первой помощи при инфаркте миокарда
Еще раз кратко пройдемся по схеме оказания первой помощи при инфаркте миокарда, которую нужно знать каждому, чтобы при необходимости спасти жизнь человека, оказавшись рядом в трудную минуту.
Итак, увидев на улице человека с явными признаками инфаркта или при подозрении на инфаркт, нужно не отворачиваться в сторону и проходить мимо, а постараться оказать посильную первую помощь, которая заключается в нескольких важных моментах:
- Вызов машины «скорой помощи» по телефону «103» (номер бесплатный с любого телефона). Обязательно говорим диспетчеру о предполагаемом инфаркте, по возможности даем информацию о пациенте с его слов или документов.
- Для встречи «неотложки» задействуем еще одного человека со стороны или родственника, чтобы не отвлекаться от оказания доврачебной помощи.
- Человека с сердечным приступом укладываем спиной на жесткую ровную поверхность (на улице это может быть лавочка, в теплую погоду подойдет и пол при отсутствии подходящих поверхностей). Под шею и плечи человека кладем самодельный валик, приподнимая верхнюю часть туловища. Голову больного запрокидываем назад.
- Если человек без сознания, но дышит, кладем его не на спину, а на бок, чтобы предупредить асфиксию.
- Предпринимаем все меры, чтобы к больному был хороший доступ кислорода (просим расступиться любопытных, расстегиваем пуговицы на одежде в области шеи и груди, развязываем галстук). Если пациент находится в помещении , нужно постараться открыть все окна в комнате или включить кондиционер на охлаждение. В жаркую погоду можно слегка увлажнить лицо, губы и грудь больного прохладной водой.
- Если человек беспокоен и проявляет двигательную активность, попросить других людей помочь удерживать его на месте в положении лежа или полусидя.
- При отсутствии признаков жизни переходим к реанимационным мерам (перикардиальный удар, непрямой массаж сердца в сочетании с искусственным дыханием), но нужно понимать, что если у больного отсутствует сознание, дыхание и пульс шансы на спасение фактически равны нулю.
Оказание первой медицинской помощи при инфаркте до приезда скорой включает в себя медикаментозную терапию, помогающую снизить интенсивность симптоматики и задержать наступление печальных последствий:
- «Нитроглицерин». Это сердечный препарат позволяющий уменьшить интенсивность сердечной боли и несколько улучшить кровообращение. Таблетку кладут под язык. Можно давать 3 таблетки с интервалом в 15 минут.
- «Аспирин». Популярный антикоагулянт, уменьшающий вязкость крови и усиливающий кровоток. Эффективная при инфаркте миокарда доза составляет 300-325 г. Дают однократно.
- «Анальгин» или любой из НПВС, разрешенных при болезнях сердца. Помогут снизить интенсивность боли. Обычно разовая доза составляет 1-2 таблетки.
- Успокоительные средства (таблетки и настойка валерианы, настойка или настой пустырника, «Барбовал», «Корвалол», «Капли Зелениена» и др. препараты). Показаны в связи с тем, что при инфаркте миокарда в качестве специфического симптома наблюдается страх смерти. Такая мера помогает и излишне беспокойным пациентам.
Вопрос, где срочно взять вышеуказанные препараты, обычно не встает, ведь большинство людей с инфарктом миокарда уже являются постоянными пациентами кардиолога, поэтому постоянно носят нужные лекарства с собой.
Но если даже человек не знал о своей болезни, всегда поблизости можно найти прохожего, у которого «миниаптечка» с собой, ведь «сердечников» у нас не так мало, как хотелось бы. В крайнем случае, можно попросить кого-то, сходить в ближайшую аптеку. Если инфаркт случился на производстве, в магазине, в офисе, там всегда должна находиться аптечка скорой помощи с необходимыми для этого лекарствами.
Если изучить схему первой помощи при инфаркте миокарда, то окажется, что ничего сложного в ней на самом деле нет, но эти простые манипуляции могут помочь спасти человеку жизнь.
[], [], [], []
Причины
Факторы развития состояния всегда патологические. Возможны случайные моменты, но они не часто встречаются в практике врачей.
Атеросклероз коронарных артерий
Существует в двух самостоятельных формах. Первая — сужение или стеноз. Возникает преимущественно, у гипертоников и хронических курильщиков. Как начинающих, так и с приличным стажем. Обратить вспять явление возможно.

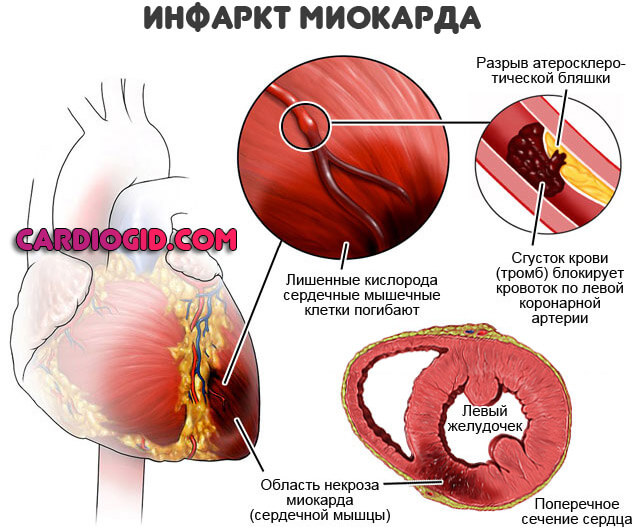
Основной контингент пациентов с инфарктом, лица, имеющие стенокардию в анамнезе или же курильщики, люди со значительным ожирением, сахарным диабетом. За этими группами больных наблюдают особенно тщательно.
Возможно рефлекторное сужение сосудов. Формально это все тот же атеросклероз, но протекающий сию минуту в результате непатологических факторов. Подавляющее большинство случаев связано со вхождением в холодную воду при купании. Итог — остановка сердца или инфаркт.
Дополнительную угрозу представляет нахождение в реке/озере. После резкого нарушения гемодинамики падает трофика (питание) головного мозга. Организм отвечает на это потерей сознания. Возможно утопление. Находящимся поблизости людям нужно быть настороже.
Стрессовая ситуация
Интенсивная психоэмоциональная нагрузка приводит к выбросу в кровеносное русло избыточного количества кортизола, норадреналина, гормонов гипофиза и коры надпочечников.
Возникает рефлекторное сужение коронарных артерий (спазм) с развитием гемодинамического нарушения, что может стать причиной обширного инфаркта.
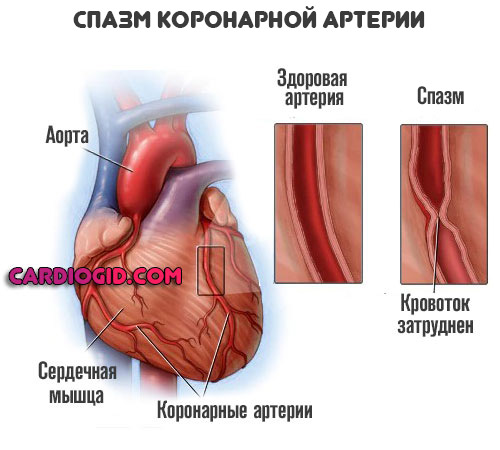
Физическая перегрузка
Оказывает идентичное влияние на тело. Выброс гормонов приводит к сужению сосудов. Картина дополняется учащенным сердцебиением, более высокой кардиальной активностью.
Растет давление, артерии стенозируются дальше. Особенно рискуют недостаточно тренированные пациенты и с заболеваниями сердечнососудистой системы в анамнезе. Необходимо соизмерять свои возможности и физические потребности.
Высокие показатели АД
Инфаркт обширный развивается в результате резкого скачка артериального давления. Механизм опять идентичен. Возникает стеноз, падает интенсивность кровообращения.
Дополнительный фактор — нарушение выброса жидкой соединительной ткани в большой круг. Аортальный клапан перекрыт или же спадается недостаточно после систолы (толчка). Соответственно, кислород и питательные вещества в миокард поступают в неадекватной мере.
Ожирение
Считать значительную массу тела непосредственной причиной инфаркта неправильно. Практика давно пересмотрена в странах Европы, такие суждения сохраняют приверженцы советской школы и иже с ними.
Высокий вес действительно оказывает некоторое влияние на сердце. Развивается повышенная нагрузка, частота сокращений растет, поскольку человек постоянно переносит интенсивную физическую активность.
Этиологический (первопричинный) момент — нарушение липидного обмена. Жирные соединения откладываются на стенках сосудов, вызывают их закупорку. При перемещении и отрыве бляшки возможно полное перекрытие кровотока и стремительный летальный исход.
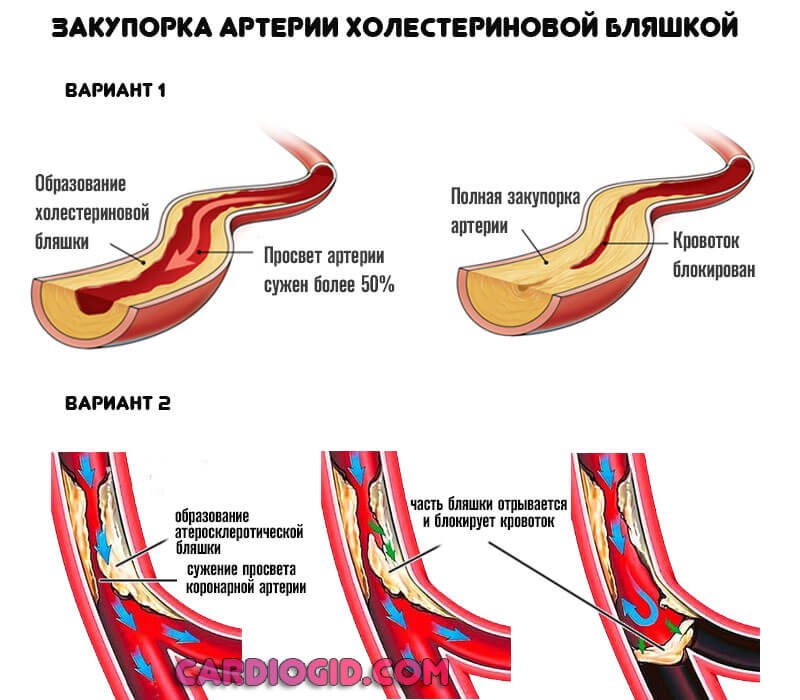
Нарушения со стороны церебральных структур
Центральная нервная система руководит кардиальной деятельностью, в частности выработкой электрического импульса в синусовом узле.
Как только сигналы от ЦНС ослабевают, частота сокращений падает. Отсюда недостаточный выброс крови в большой круг, а значит и поступление в кардиальные структуры окажется малым.
Причины развития такой дисфункции головного мозга представляют собой значительный пласт проблем. От вирусных инфекций, опухолей злокачественных и доброкачественных, до врожденных поражений гипоталамуса, прочих синдромов.
Разбираться в вопросе нужно с профильным хирургом.
Аритмии
Сами по себе инфаркт, тем более обширный они спровоцировать не в силах. Но вполне могут вызвать уменьшение сократительной способности миокарда. Чем закончится такой процесс — уже понятно.
Крайне редко некроз тканей может стать исходом травмы грудной клетки. Ушибы, тем более переломы провоцируют компрессию мышечного органа. Возникает механическая ишемия, которая купируется с большим трудом. Требуется срочная операция по восстановлению функциональной активности.
Перечень причин неполный. Определенную роль играют аутоиммунные факторы, но этиология состояния всегда идентична: атеросклероз коронарных артерий, снижение сократительной способности миокарда, недостаточное кровообращение в тканях и их отмирание.
Лечение инфаркта миокарда
Целью лечения больного инфарктом является скорейшее возобновление кровообращения к пораженной части сердечной мышцы. В арсенале современной медицины для этих целей применяется несколько видов лекарственных средств, которые комбинируются в зависимости от стадии заболевания.
Из лекарств используются ацетилсалициловая кислота, которая предотвращает образование тромбов, тромболитики, способные растворять уже сформированные тромбы, гепарин, влияющие на свертываемость крови и некоторые другие. Кстати, рано начатая тромболитическая терапия снижает вероятность летального исхода, лучше всего ее начать в течение 6 часов после начала приступа инфаркта миокарда. Для применения тромболитиков есть и противопоказания, это опухоли мозга, недавно перенесенные тяжелые травмы, хирургические вмешательства сроком до 2-х недель. Заболевания печени и почек, туберкулез и другие заболевания важных органом также исключают их применение. В случае невозможности применения тромболитиков, а также при кардиогенном шоке, для восстановления тока крови к сердечной мышце, может проводиться процедура прямой ангиопластики коронарной артерии и установление коронарного стента. Стент представляет собой каркас, который поддерживает сосуд раскрытым.
Однако если эти процедуры не привели к улучшению, то применяется хирургическое лечение инфаркта миокарда. Проводится операция аортокоронарного шунтирования (или хирургическая реваскуляризация) для восстановления кровообращения сердечной мышцы. Операция необходима при разрывах миокарда, межжелудочковых перегородок.
Однако, помимо восстановления тока крови к сердечной мышце, лечение направлено на уменьшение размера поражения миокарда путем применения бета-блокаторов, таких как атенолол, лабеталол и т.д. Также они делают работу сердца более экономной, что играет важную роль при болезни. Боль купируется путем приема нитроглицерина (0,5 мг под язык), и обезболивающих средств, морфина, омнопона, пантопона, лучше внутривенно. Назначаются также средства для борьбы с аритмиями. Именно аритмии являются основными возможными осложнениями после перенесенного инфаркта миокарда, и причиной смерти больных до приезда врачей.
Схема лечения инфаркта миокарда на 24-72 часа может быть следующей: введение гепарина внутривенно (20-40 тыс. ед.), нитроглицерин (внутривенно, со скоростью введения 5-10 мкг в секунду), стрептокиназа в 2 приема внутривенно (1-1,5 млн. ед.). Также применяется бета-адреноблокаторы, например, пропранолол по 20 мг в один прием, аспирина – 0,5 мг в сутки, и, при необходимости, транквилизаторы несколько раз в сутки.
При остановке сердца применяется стандартный набор мероприятий сердечно-легочной реанимации. Одновременно в стационаре ведется наблюдение за артериальным давлением больного, его пульсом, работой почек и т.д.
Реабилитация больного после перенесенного заболевания может длиться несколько недель. Сначала больному разрешается самостоятельно сидеть на кровати и кресле, немного позже – ходить по палате, подниматься по ступенькам и т.д. Также может назначаться санаторное лечение.
После прохождения курса лечения инфаркта миокарда прописывается диета, состоящая из легкой, не жирной пищи, также нужно контролировать работу кишечника, не допускать запоры.
Течение инфаркта миокарда можно разделить на несколько периодов. Обычно заболевание начинается с кратковременных болей в сердце или грудине, во время этого начинается уменьшение кровоснабжения сердца. Далее следует острый период, во время которого начинается некроз тканей, он длится примерно 8-10 дней. После острого начинается подострый период, который обычно длиться полтора или два месяца, в это время происходит рубцевание. Иногда период болезни может быть более длительным из-за развития осложнений. Последним этапом считается послеинфарктный период, когда происходит постепенное восстановление организма после перенесенного инфаркта миокарда. В это время больному еще нужен постельный режим и наблюдение врача.
Доктора
специализация: Кардиолог
Гибаева Алия Артуровна
4 отзываЗаписаться
Подобрать врача и записаться на прием
Нитроглицерин
Корвалол
Аспирин
Анальгин
Панангин
Ацетилсалициловая кислота
Атенолол
Морфин
Омнопон
Гепарин
Стрептокиназа
Пропранолол
Что же такое инфаркт миокарда?
Не надо думать, что инфаркт миокарда – это особый вид опасной для жизни патологии, который развивается на пустом месте. На самом деле данное состояние является острым следствием ишемической болезни сердца, при которой нарушается кровоснабжение сердечной мышцы.
Нарушение кровообращения само по себе не смертельно. Да, оно тормозит поставку к сердцу кислорода и питательных веществ, что значительно затрудняет работу важнейшего органа живых существ. Однако, если бороться с этим состоянием, по назначению врача принимая антиагреганты, бета-блокаторы, антиаритмические средства, препараты и продукты, содержащие полезные для сердца Омега-3 жирные кислоты, то можно жить вполне счастливой жизнью.
Важно понимать, что в подавляющем большинстве случаев нарушение коронарного кровообращения вызвано такой патологией, как атеросклероз сосудов, когда на стенках сосудов оседает вредный холестерин, уменьшая просвет, по которому течет кровь. Чем больше поступление в организм такого холестерина, тем тяжелее ситуация, ведь со временем холестериновые бляшки на стенках кровеносных сосудов становятся все больше, и в какой-то момент могут практически полностью перекрыть кровоток
При более-менее сохраненном кровотоке есть смысл говорить об атеросклерозе сосудов и связанной с ним ишемической болезни сердца, но как только объем поступающей в сердце крови становится слишком малым или кровообращение на каком-то участке прекращается вообще, речь идет уже о развитии инфаркта миокарда.
Причиной острого нарушения кровообращения может стать и тромбоз сосудов, поэтому при патологиях сердца и сосудов очень важно следить за вязкостью крови, принимая антикоагулянты, препятствующие ее сворачиванию. Свернувшаяся кровь способная образовывать сгустки, которые в своем движении по сосудам могут в месте сужения артерий и вен образовывать серьезное препятствие кровотоку
Тяжесть состояния при инфаркте зависит от того, насколько сильно нарушено коронарное кровообращение. Если холестериновая бляшка или тромб полностью перекрывают путь крови, развивается острое состояние. У человека в запасе остается от 20 до 40 минут, после чего клетки сердца начинают отмирать вследствие критической нехватки кислорода.
Если произошла не закупорка, а сильное сужение сосудов, в связи с чем кровоток стал очень слабым, и сердце перестало получать так необходимый ему кислород, возникает предынфарктное состояние, симптомом которого может быть лишь боль за грудиной в течение продолжительного времени. Невыраженность симптомов или их отсутствие становятся препятствием для своевременной диагностики опасного состояния, которая могла бы предупредить инфаркт миокарда. Пациент и окружающие его люди могут просто игнорировать подобные проявления очень опасной для жизни болезни, и за помощью к врачам обращаются, когда симптомы становятся острыми и в любой момент могут привести к летальному исходу.
Процесс некротизации клеток сердца является необратимым. Нет волшебных таблеток, способных восстановить умершие клетки, поэтому пораженный участок сердца так и остается слабым местом, что может в дальнейшем стать причиной повторных инфарктов.
Согласно статистике, инфаркт миокарда чаще случается у людей старше 65 лет. В более молодом возрасте такой диагноз ставят в основном мужчинам. Вероятность болезни у женщин намного ниже благодаря специфическим половым гормонам. Интересным моментом является и то, что среди чернокожего населения планеты процент людей, перенесших инфаркт миокарда заметно выше по сравнению с показателями заболеваемости среди светлокожих жителей планеты.
Факторами риска развития инфаркта миокарда считаются:
- вредные привычки, и в частности курение,
- повышенное артериальное давление (гипертония),
- малоподвижный образ жизни (гиподинамия),
- избыточный вес,
- высокий уровень холестерина в крови, который способствует развитию атеросклероза сосудов,
- нарушение углеводного обмена, проявляющееся в повышении уровня сахара в крови, что при отсутствии соответствующих мер приводит к развитию сахарного диабета.
Инфаркт миокарда – это необратимый процесс гибели клеток сердца, поэтому легче его не допустить, чем затем лечить и всю оставшуюся жизнь быть подверженным повторению опасного для жизни состояния.
Симптомы инфаркта миокарда
Это острое состояние имеет довольно специфичные симптомы, причем они обычно настолько выражены, что не могут остаться незамеченными. Тем не менее следует помнить, что встречаются и атипичные формы этого заболевания.
В подавляющем большинстве случаев у больных возникает типичная болевая форма инфаркта миокарда, благодаря чему у врача есть возможность правильно диагностировать заболевание и немедленно начать его лечение.
Основной симптом заболевания – это сильная боль. Боль, возникающая при инфаркте миокарда, локализуется за грудиной, она жгучая, кинжальная, некоторые больные характеризуют ее как «раздирающую». Боль может отдавать в левую руку, нижнюю челюсть, межлопаточную область. Возникновению этого симптома не всегда предшествует физическая нагрузка, нередко болевой синдром возникает в состоянии покоя или в ночное время. Описанные характеристики болевого синдрома схожи с таковыми при приступе стенокардии, тем не менее у них есть четкие различия.
В отличие от приступа стенокардии, болевой синдром при инфаркте миокарда сохраняется более 30 минут и не купируется в покое или повторным приемом нитроглицерина. Следует отметить, что даже в тех случаях, когда болевой приступ длится более 15 минут, а принимаемые меры неэффективны, необходимо немедленно вызвать бригаду скорой медицинской помощи.
Атипичные формы инфаркта миокарда
Инфаркт миокарда, протекающий в атипичной форме, может вызвать затруднения у врача при постановке диагноза.
Гастритический вариант. Болевой синдром, возникающий при этой форме заболевания, напоминает боль при обострении гастрита и локализуется в надчревной области. При осмотре может наблюдаться напряжение мышц передней брюшной стенки. Обычно такая форма инфаркта миокарда возникает при поражении нижних отделов левого желудочка, которые прилегают к диафрагме.
Астматический вариант. Напоминает тяжелый приступ бронхиальной астмы. У больного возникает удушье, кашель с пенистой мокротой (но может быть и сухим), при этом типичный болевой синдром отсутствует или выражен слабо. В тяжелых случаях может развиться отек легких. При осмотре может выявляться нарушение сердечного ритма, снижение артериального давления, хрипы в легких. Чаще всего астматическая форма заболевания возникает при повторных инфарктах миокарда, а также на фоне тяжелого кардиосклероза.
Аритмический вариант. Эта форма инфаркта миокарда проявляется в виде различных аритмий (экстрасистолия, мерцательная аритмия или пароксизмальная тахикардия) или атриовентрикулярных блокад различной степени. Из-за нарушения сердечного ритма может маскироваться картина инфаркта миокарда на электрокардиограмме.
Церебральный вариант. Характеризуется нарушением кровообращения в сосудах головного мозга. Больные могут жаловаться на головокружение, головную боль, тошноту и рвоту, слабость в конечностях, сознание может быть спутанным.
Безболевой вариант (стертая форма). Эта форма инфаркта миокарда вызывает наибольшие трудности в диагностике. Болевой синдром может полностью отсутствовать, пациенты жалуются на неопределенный дискомфорт в грудной клетке, повышенное потоотделение. Чаще всего такая стертая форма заболевания развивается у больных сахарным диабетом и протекает очень тяжело.
Иногда в клинической картине инфаркта миокарда могут присутствовать симптомы разных вариантов заболевания, прогноз в таких случаях, к сожалению, неблагоприятный.
Признаки острого сердечного приступа
1. Острый приступ начинается с появления болевого синдрома, имеющего свои особенности:
- боль появляется в состоянии покоя;
- чаще боль ноющая и сдавливающая (перенесшие приступ говорят о том, что им казалось, что на грудь наступил слон или упала бетонная плита); но не редко боль появляется внезапно и носит жгучий и режущий характер;
- боль локализуется за грудиной, но может иррадиировать в область эпигастрия, затылка, в нижнюю челюсть, левую руку;
- боль не купируется нитратами, а иногда и анальгетиками;
- длительность болевого синдрома – от 15 минут до суток (чаще это 15 – 30 минут).
2. Сильная одышка, сопровождающаяся нехваткой кислорода (пациенту больно делать глубокий вдох, ему кажется, что он задыхается).
3. Нарушение пульса:
- начинается приступ с брадикардии (замедления пульса);
- на вершине приступа наблюдается тахикардия (или увеличение количества сердечных сокращений);
- далее давление либо нормализуется, если была своевременно оказана помощь, либо падает до крайне низких показателей, при этом пульс становится слабым и хаотичным.
4. Повышенное потоотделение: лоб пациента покрывается испариной, тогда как тело липким и холодным потом.
5. Онемение конечностей, которые становятся «ватными» и перестают слушаться. Пациент вдруг замечает, что не может пошевелить ногой либо повернуть голову.
7. Бледность кожи. Лицо приобретает серый, землистый оттенок, губы синеют.
8. Нарушение речи. Произношение становится невнятным и замедленным, похожим на речь человека с алкогольным опьянением.
9. Панический страх смерти, не поддающийся контролю. На фоне паники возможно неадекватное поведение и чрезмерное эмоциональное возбуждение.
10. Потеря сознания.
Если у Вас или Ваших близких наблюдается описанная клиническая картина (или 2 и более признаков), срочно вызывайте бригаду скорой помощи, так как каждая минута промедления может стоить жизни! Доставить пациента с инфарктом в медучреждение необходимо в ближайшие 2 часа с момента начала приступа.
Профилактические мероприятия в разном возрасте
Американская ассоциация сердца разработала рекомендации по предупреждению развитию сердечного приступа для людей отдельных возрастных категорий.
20-29 лет
Для этого возраста заболевания сердечно-сосудистой системы нехарактерны. Однако в этот период начинают активно формироваться холестериновые бляшки – основная причина ишемической болезни сердца и инфаркта миокарда. Для своевременного выявления патологий, торможения развития атеросклероза молодым людям рекомендуется:
- Выбрать, начать регулярно посещать терапевта. Многие заболевания сердечно-сосудистой системы долгое время развиваются бессимптомно. Выявить их на этой стадии можно только благодаря регулярным осмотрам, обследованиям. Ранняя диагностика очень важна, поскольку начатое в этот период лечение является наиболее эффективным.
- Сделайте физическую активность своей привычкой. Легче всего начать регулярно заниматься спортом, когда организм молодой: физические нагрузки приносят минимум дискомфорта с самого начала. Чем старше становится человек, тем труднее ему втянуться.
- Не курите. Сигареты существенно увеличивают вероятность развития атеросклероза. Пассивные курильщики на 30% чаще страдают от сердечно-сосудистых заболеваний (3). Ранний отказ от вредной привычки помогает существенно снизить риск сердечного приступа. Чем позже вы бросите курить, тем меньше будет позитивный эффект.
30-39 лет
Появление, воспитание детей, карьерный рост заставляют многих передвинуть вопросы собственного здоровья на второй план. Борясь со стрессом, многие начинают курить, злоупотреблять чаем, кофе, алкоголем. С возрастом такая невнимательность оборачивается серьезными проблемами. Чтобы не допустить преждевременного старения сердца:
- Сделайте здоровый способ жизни семейным делом. Больше гуляйте с детьми, отдавайте предпочтение активным играм, начните следить за питанием.
- Узнайте свою семейную историю болезни. Если ваши родители, братья или сестры имели проблемы с сердечно-сосудистой системой (ранний инфаркт, аритмии), вы находитесь в группе риска. Поскольку этот фактор вы контролировать не можете, сконцентрируйте на других: поддерживайте здоровый вес, занимайтесь спортом, правильно питайтесь, бросьте/не начинайте курить.
- Следите за уровнем стресса. Хронический стресс повышает частоту сердечных сокращений, способствует развитию гипертонии – одного из факторов риска развития сердечных приступов. Не допустить этого можно освоив практики управления своим психологическим состоянием.
- Регулярно контролируйте кровяное давление. Если несколько недель подряд ваши значения превышают 120/80 – идите к терапевту. Так начинается гипертония.
40-49 лет
В этом возрасте у многих людей, игнорировавших здоровой образ жизни или имеющих предрасположенность к сердечно-сосудистым заболеваниям начинают появляются симптомы ишемической болезни сердца. Однако если сейчас начать заниматься своим здоровьем, сердце сможет проработать значительно дольше
Сконцентрируйте свое внимание на:
- Контроле за своим весом. С возрастом обмен веществ начинает замедляться. Постарайтесь не допустить набора лишних килограмм. Начните следить за своим питанием, включите в свой распорядок дня физическую активность.
- Каждые 3 годы проверяйте сахар крови. Это поможет диагностировать сахарный диабет на самой ранней стадии. Он опасен как самостоятельное заболевание, но также повышает риск развития сердечного приступа.
- Храпите – сходите к врачу. Каждый третий человек после 40 лет страдает от ночного апноэ – кратковременной остановке дыхания. Отсутствие лечения этой «безобидной» патологии повышает шансы развития сердечного приступа.
Старше 50 лет
Сердце человека начинает понемногу стареть, а заболевания сердечно-сосудистой системы заявляют о себе. У некоторых людей именно в этом возрасте случается первый приступ. Лицам старше 50 лет кардиологи рекомендуют:
- Ознакомиться с предвестниками, симптомами инфаркта. Тяжесть последствий во многом зависит от своевременности оказания первой медицинской помощи. Чем раньше вы сможете распознать сердечный приступ, тем быстрее, полнее будет восстановление.
- Соблюдайте рекомендации врача. По статистике ВОЗ страны, в которых люди получают полноценную медицинскую помощь, средний возраст возникновения сердечного приступа выше, как и качество жизни в постинфарктный период.
Людям пожилого возраста, особенно женщинам, советуют не стесняться обращаться за врачебной помощью. Ведь симптомы, которые вам могут казаться незначительными, могут быть признаками атипичного инфаркта.
















