Кольпит (вагинит): что это, причины, симптомы и лечение
Содержание:
Причины кольпита
Единственной причиной кольпита является инфекция. Однако далеко не у всех женщин инфекция во влагалище провоцирует воспаление. Здоровое влагалище способно самостоятельно справиться с инфекционной агрессией.
Риск развития воспаления напрямую зависит от состояния микробиоценоза влагалища, а именно уменьшения количества лактобактерий в его составе. Когда лактобактерий становится мало, освободившееся место на конкурентной основе занимает присутствующая условно-патогенная микрофлора, а изменение pH способствует ее чрезмерному размножению.
Бактериальный кольпит развивается при участии «собственной» нежелательной микрофлоры на фоне изменений нормальных показателей влагалищной среды.
Специфические кольпиты обусловлены инфекцией, попавшей во влагалище извне, и также зависят от состава местной микрофлоры. Недостаточное количество лактобактерий лишает влагалище способности противостоять инфекции и способствует развитию воспаления.
Появление инфекционно-воспалительного процесса во влагалище могут спровоцировать:
— Половые инфекции. Незащищенные половые контакты и частая смена партнеров нередко приводят к появлению кольпитов специфического происхождения.
— Некорректная личная гигиена. Пренебрежение правилами гигиены половых органов способствует изменению влагалищной среды и размножению условно-патогенных микроорганизмов в половых путях.
Вопреки мнению многих пациенток, не приносят пользы и чрезмерные гигиенические мероприятия. Слишком частые спринцевания «вымывают» из влагалища не только нежелательные микробы, но и лактобактерии.
Использование неподходящих для интимной гигиены косметических средств провоцирует воспалительные аллергические реакции, способствует раздражению слизистой и снижению ее защитных свойств. Для гигиены половых органов достаточно использовать теплую чистую воду или специальные средства, содержащие молочную кислоту.
— Эндокринные заболевания, особенно сахарный диабет и патология щитовидной железы.
— Механические повреждения слизистой влагалища. Нарушение целостности влагалищного эпителия во время родов, абортов, агрессивного полового контакта, неправильного спринцевания или некорректных медицинских манипуляций помогают инфекции проникнуть в толщу слизистой влагалища.
— Снижение иммунитета, в том числе аллергические состояния.
— Системный дисбактериоз, в том числе на фоне антибиотикотерапии.
Физиологическими причинами кольпита являются:
— Беременность. Естественные изменения соотношения половых гормонов во время беременности в сочетании со снижением иммунной защиты провоцируют дисбиотические расстройства во влагалище и способствуют появлению кольпита.
— Менструация. Накануне менструации вследствие естественных гормональных причин во влагалище изменяется pH и количественное соотношение микроорганизмов в составе микрофлоры.
— Атрофические изменения слизистых на фоне менопаузы.
Кольпит не всегда бывает первичным. Так, у девочек изначально воспаление локализуется на тканях вульвы и только потом поднимается во влагалище, а причиной вторичного кольпита у женщин может являться нисходящая инфекция с первичной локализацией в цервикальном канале или матке.
Классификация
Классификация кольпита производится следующим образом.
По форме:
Острый вагинит – характеризуется ярко-выраженной симптоматикой и болезненностью пациента, сохраняющаяся в течение от недели до 2х месяцев.
Хронический вагинит – характеризуется снижением симптоматики с периодическими вспышками обострения, при этом патологический процесс продолжает поражать внутреннюю среду органов малого таза.
По этиологии:
Специфический – развитие воспалительного процесса происходит в следствие инфицирования одного или нескольких видов микробов.
Неспецифический — развитие воспаления происходит в следствие активизации условно-патогенной микрофлоры, которая в небольших количествах присутствует во влагалище, что обусловлено преимущественно снижением реактивности иммунитета или дисбиозом вагины, например, при вымывании полезной микрофлоры агрессивными моющими средствами.
Неинфекционный — развитие воспаления происходит в следствие грубого полового акта, аллергической реакции на средства личной гигиены (прокладки, тампоны) или одежду, средства для интимной гигиены и другие.
В зависимости от характера выделений:
Серозный – характеризуется водянистыми выделениями беловатого или прозрачного цвета.
Слизистый – характеризуется более густыми и мутными выделениями, нежели серозные.
Гнойный – характеризуется густыми вязкими выделениями мутного желто-зеленого цвета, часто с резким неприятным запахом и добавлением примесей крови.
Симптомы атрофического (синельного) кольпита или вагинита
С возрастом появляются такие симптомы, как ощущение сухости во влагалище, нестерпимый зуд и жгучие боли, которые возникают после полового акта или самостоятельно.
Возникновение жалоб наблюдается через 3-5 лет после менопаузы. Обусловлены они снижением синтеза гликогена в слизистой, снижением числа молочнокислых бактерий и изменением pH среды влагалища с естественной кислой в щелочную. В этих условиях часто присоединятся микробные агенты, что вызывает воспалительный процесс во влагалище. При частом воспалении формируются рубцы и спайки. В таком случае развивается уретральный синдром.
Если эти явления сопровождаются атрофическими изменениями малых половых губ и склерозированием вульвы, возникает крауроз вульвы. Это состояние проявляется устойчивостью симптомов к гормональной терапии.
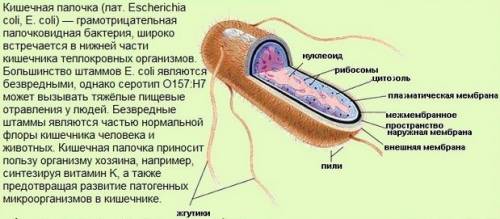
В условиях сниженной резистентности микробы (стрепто- и стафилококки, бактерии группы кишечной палочки) колонизируют слизистую и формируется неспецифический кольпит – микробное воспаление влагалища. Кроме микробов, кольпит вызывают различные механические и химические факторы.
Старческий кольпит в острую стадию характеризуется выраженностью жалоб (чувство зуда и жжения, диспареуния — боли при половом акте), а также отделяемым из влагалища серозного или гнойного характера.
Часто поражению влагалища сопутствует поражение слизистых шейки матки или уретры. При осмотре врачом слизистая влагалища отечная, ярко-красного цвета. Отмечается кровоточивость при легком прикосновении. На стенках влагалища имеются гнойные скопления. При тяжелых формах образуются дефекты слизистой – эрозии и язвы. Они обусловлены слущиванием эпителия и обнажением глубжележащих тканей.
Хроническая стадия подразумевает некоторое стихание воспалительного процесса. Основная жалоба в эту фазу – гноетечение из половых путей. Покраснение и отечность так же уменьшаются, а на месте эрозий образуется нежная рубцовая ткань. Формируется грануляционный кольпит.
Основные принципы лечения вагинитов
Вагинит необходимо лечить комплексно при помощи препаратов для наружного применения и приема внутрь;
при специфическом вагините используются только антибактериальные препараты, эффективные в отношении соответствующих инфекций, согласно результатам лабораторных анализов; без приема антибиотиков их не вылечить;
любой курс лечения вагинита необходимо закончить до конца, так как неполное излечение приводит к развитию хронического процесса и выработке устойчивости (резистентности) инфекций к антибактериальным препаратам;
важно соблюдать все правила интимной гигиены, носить натуральное не узкое белье;
во время лечения желательно исключить половые акты, особенно не защищенные презервативом;
курс лечения необходимо получить одновременно и женщине, и ее половому партнеру, это позволит предупредить развитие повторных случаев вагинита, в том числе и хронического его течения;
во время лечения необходимо воздержаться от употребления алкоголя, полезно будет придерживаться правильного питания, с исключением жирной, жаренной, копченой, острой пищи, ограничить употребление соли и сахара;
рацион питания должен включать большое количество некислых овощей и фруктов, кисломолочных продуктов;
также рекомендуется избегать переохлаждений;
в комплексе назначают витаминные препараты, при необходимости препараты, повышающие защитные силы организма (иммуностимуляторы, иммуномодуляторы, противовирусные средства, лактобактерии для кишечника и прочее) и препараты, корректирующие гормональные нарушения.
Лекарственные препараты для наружного применения при вагинитах
микрофлору1.Вагинальные свечи или суппозитории.гинекологиименструациизуд2.Вагинальные таблетки3.Вагинальные капсулы4.Средства для спринцеваний5.Тампоныматкидисплазии6.Крем и гель в аппликаторах7.Гигиенические средства для подмыванийромашкукалендулу
Правила использования вагинальных препаратов
- Лечение вагинита должно быть назначено врачом гинекологом, а не самой женщиной по рекомендации интернета или фармацевта.
- Каждый препарат имеет свои особенности введения, показания и противопоказания, все подробно описано в инструкции.
- Перед введением медикаментов во влагалище нужно подмыться (или, если назначил доктор, провести спринцевание) и тщательно вымыть руки, чтобы дополнительно не занести инфекцию.
- Вагинальные препараты вводятся во влагалище при помощи пальцев или специального аппликатора, который может быть предоставлен производителем.
- Различные лекарства во влагалище вводятся в положении лежа на спине с приподнятыми и раздвинутыми ногами (как на гинекологическом кресле), при этом свечу или таблетку проталкивают во влагалище как можно глубже. После такой процедуры нужно полежать хотя бы 15-20 минут, а если препарат рекомендован 1 раз в сутки, то его лучше ввести перед сном.
- После применения многих вагинальных суппозиториев нельзя подмываться мылом или гелем для интимной гигиены, может возникнуть сильный зуд или снижение эффективности введенного препарата.
- При использовании вагинальных препаратов необходимо пользоваться ежедневными прокладками, так будет гигиенично и удобно, так как многие препараты после использования вытекают.
Антисептики для спринцевания
- Хлоргексидин 0,05% раствор;
- Цитеал – разводят концентрированный раствор водой 1:10;
- Перекись водорода – 10-15 мл 3% водного раствора перекиси разводят на 1 литре теплой воды;
- Фурацилин – 1 таблетка на 100,0 мл теплой воды;
- Ваготил – 10-15 мл на 1 литр воды;
- Протаргол 1% водный раствор;
- Содовый раствор -1 чайная ложка пищевой соды на 250,0 мл воды.
Антисептикииспользуют только в начале терапии на протяжении 2-4 дней, и только по назначению гинеколога.не рекомендуется использовать спринцевания более 2-3 раз в сутки.Спринцевания
- отвар ромашки;
- отвар шалфея;
- отвар календулы;
- спиртовой раствор хлорофиллипта – 10 мл разводят в 1 литре воды;
- другие противовоспалительные растительные средства.
Виды
Виды кольпита отличаются возбудителем, который его вызывает, а также формой. По видам разделяют острый и хронический кольпит. Симптоматика их отличается своей выраженностью и длительностью. Так в период обострения признаки патологического процесса ярко выражены – боль, неприятные выделения, зуд, жжение (такие проявления тоже отличаются по типу возбудителя). А при хроническом они менее выражены, но длятся дольше – в некоторых случаях до нескольких лет. Хроническая форма характеризуется периодами обострений и ремиссий.
Поскольку симптомы и возбудитель отличаются, это значит, что медицинские мероприятия будут направлены в первую очередь на устранение микроба, вызвавшего патологию.
Самые распространенные виды: микотический, трихомонадный, гарднереллезный, гонорейный, кандидозный, стрептококковый, стафилококковый, хламидийный.
Специфический
Кольпит специфический или первичный развивается прямо в структуре слизистых оболочек влагалища. Возникает такой вагинальный недуг, когда инфекционные агенты проникают во время половой близости, поэтому различают трихомонадный, микотический, гонорейный, дрожжевой, гарднереллезный и другие типы (в зависимости от возбудителя).
Также спровоцировать его развитие может микротравма во время осмотра гинеколога или при интимном контакте (например, если иммунитет в данный момент ослаблен, ему сложно противостоять атакам болезнетворных микроорганизмов из внешней среды). Поэтому в лечении обязательно должны присутствовать антибактериальные препараты, средства для повышения естественной резистентности организма.
Неспецифический
Неспецифический кольпит развивается на фоне проникновения воспалительного процесса из полости влагалища и матки либо при проникновении инфекционных реакций во влагалище из вульвы. При таком виде болезни стадиями являются: серозная, слизистая и гнойная. При хламидийной инфекции гнойный катар формируется практически сразу. Дрожжевой вид отличается отечностью, покраснением поверхности эпителия, на нем возникают белесые вкрапления, которые быстро перерастают в обширные пятна. Грибковый кольпит характеризуется сильным зудом и жжением, выделением творожной субстанции из полости влагалища.
Трихомонадный тип отличается обильными пенистыми выделениями, гиперемией слизистых оболочек. При обострении гонорейного вагинита появляется отечность, воспаление слизистой оболочки, особенно такие симптомы выражены в участке задней стенки, это сопровождается обильными гнойными выделениями, кровоточивостью, жжением, распиранием.
Аллергический и атрофический
Аллергический кольпит развивается вследствие негативного влияния на слизистые оболочки наружных гениталий каких-либо раздражителей. Такими аллергенами могут стать вещества, содержащиеся в составе мазей, презерватива. Под воздействием определенного аллергена происходит активизация биохимических реакций в структурах, на фоне которых возникает отечность и воспалительный процесс на слизистых оболочках.
Кольпит атрофический чаще всего развивается у женщин в преклонном возрасте, когда происходят климактерические изменения в организме. В этот период концентрация гормональных веществ резко уменьшается, итогом становится снижение уровня лактобактерий на поверхности слизистых оболочек. Но такая форма недуга может также появляться и у тех женщин, которые находятся в среднем или даже в молодом возрасте. Причины того – длительное употребление некоторых гормональных медикаментозных средств, оперативные вмешательства с целью удаления матки и яичников.
Возбудители кольпита
Специфические и неспецифические кольпиты развиваются вследствие воздействия разных типов бактерий. Специфические кольпиты провоцируют те бактерии, которые не должны обнаруживаться в слизистой оболочке влагалища у здоровой женщины. В данном случае речь идет о гонококке, вследствие воздействия которого развивается гонорейный вагинит; трихомонадный кольпит провоцирует трихомонада; хламидии вызывают хламидийный вагинит; под воздействием бледной трепонемы развивается сифилитический вагинит; микобактерия туберкулеза вызывает туберкулезный вагинит; микоплазма и уреаплазма провоцирует микоплазменный или уреаплазменный вагиниты.
Иногда в женском влагалище отмечается смешанный характер болезнетворной флоры, то есть присутствуют также вирусы, грибы или другие бактерии. Но если они сочетаются с возбудителями, описанными выше, речь все равно идет о специфическом вагините.
Развитие неспецифического вагинита является результатом воздействия так называемых условно-болезнетворных микроорганизмов. При нормальном состоянии здоровья женщины такие микроорганизмы являются частью обычной микрофлоры влагалища. Однако под воздействием определенных условий такие бактерии становятся болезнетворными.
В зависимости от природы возбудителя неспецифические вагиниты подразделяют на бактериальные вагиниты (их провоцирует стрептококк, протей, кишечная палочка, стафилококк, гарднерелла, синегнойная палочка); грибковые вагиниты, вирусные вагиниты (их провоцирует вирус простого герпеса, вирус папилломы человека); смешанные вагиниты.
Следует учесть, что если у женщины проявляется неспецифический вагинит, симптомы его схожи с вагинитом специфическим
Однако тактика лечения при этом отличается, так как при специфической форме болезни очень важно обследовать и провести лечение всех ее сексуальных партнеров
Кроме описанных форм заболевания отдельно выделяется также атрофический вагинит, являющийся своеобразным комплексом симптомов у женщин пожилого возраста, а также у тех пациенток, которым проводились определенные хирургические операции, ставшие причиной преждевременной менопаузы.
Причины возникновения кольпита
Кольпит — это воспалительный процесс, локализирующийся на слизистой оболочке влагалища. Наиболее распространен среди женщин репродуктивного возраста, а в силу определенных обстоятельств развивается и в пожилом возрасте. В норме микрофлора влагалища у здоровой женщины представлена в основном влагалищными палочками Додерлейна и крайне незначительным количеством условно-патогенной микрофлоры, размножение которой и подавляется действием влагалищных палочек. Они вырабатывают молочную кислоту, оказывающую губительное действие на патогенную микрофлору. Однако количество и активность палочек Додерлейна может быть угнетена с дальнейшим преобладанием патогенной инфекции и развитием на ее фоне воспаления стенок влагалища. Процесс может быть и обратным, то есть к первичному воспалению присоединяется инфекция, усугубляя его же.
Основной причиной возникновения коьлпита в преобладающем числе случаев называют инфекционную микрофлору с дальнейшим распространением воспаления, чаще всего это:
- трихомонады,
- грибы рода Candida,
- вирус генитального герпеса,
- цитомегаловирус,
- микоплазма и уреаплазма,
- стафилококки и стрептококки,
- кишечная флора, в частности проникновение во влагалище кишечной палочки,
- условно-патогенные возбудители — эшерихии, протей, гемофильная вагинальная палочка и пр.
Однако воспаление может развиваться и в ответ на механическое повреждение влагалища (далее с присоединением бактериальной), и в ответ на воздействие аллергена. Примером может быть кольпит вследствие грубого полового акта или вследствие использования аллергенных спермицидов или интимной косметики.
Факторами развития воспаления принято считать:
- инфекционную микрофлору в мочеполовой системе и кишечнике, откуда она легко может распространиться и на влагалище;
- нарушение микрофлоры влагалища (в т.ч. активизация условно-патогенных микроорганизмов), например, вследствие длительного приема антибиотиков;
- ослабление общего и местного иммунитета;
- гормональные сбои — болезни яичников, ожирение, менопауза, сахарный диабет;
- микротравмы слизистой оболочки влагалища;
- нарушение стандартных принципов интимной гигиены;
- развитие аллергии в ответ на использование интимной косметики, контрацептивов, вагинальных свечей (аллергический кольпит);
- изменения в доступе органических веществ к слизистой в любом, а чаще в пожилом возрасте (атрофический или возрастной кольпит).
Зависимо от этиологии и симптоматики кольпиты разделяют на специфические и неспецифические, острые и хронические:
- специфический кольпит — вызвана половыми инфекциями, стенки влагалища отличаются кровоточивостью при прикосновении;
- неспецифический кольпит — имеет инфекционную этиологию, ему чаще свойственна острая форма течения с характерным выделением слизи, зудом, покраснением и т.д.;
- острая форма — преимущественно единичные, но максимально беспокойные случаи кольпита, характеризуются ощутимой болью и дискомфортом, зудом и активным выделением из влагалища слизи, а порой и гноя с кровью;
- хроническая форма — часто рецидивирующий кольпит с незначительными клиническими проявлениями; зуд и нагноение могут возникать реже, но все же именно они указывают на осложняющуюся патологию;
Клиническая картина кольпита не может оставаться незамеченной как больной, так и ее доктором. Характерными симптомами оказываются:
- слизисто-гнойные, а порой и с примесями крови выделения;
- зуд и покраснение наружных половых органов;
- гиперемия слизистой оболочки влагалища;
- боль или дискомфорт при мочеиспускании и половом акте;
- периодическая боль внизу живота;
- общее ухудшение самочувствие и снижение работоспособности, слабостью
В ходе очного осмотра видит повреждения, отечность и гиперемию эпителия во влагалище, а более детальная диагностика позволяет подтвердить или опровергнуть подозрения на кольпит.
Заместительная гормональная терапия
Многие пациентки на приеме у врача задают такой вопрос: «Меня долгое время мучает сухость во влагалище, из-за которой половой акт стал невозможным. Можно ли восстановить слизистую и возобновить половую жизнь, что это означает? Или уже поздно и надо смириться?»
Ответ прост: бороться с этим недугом можно и нужно. Фармацевтические компании предлагают большой выбор препаратов для лечения эстрогенной недостаточности. Они способствуют восстановлению нормального эпителия и микрофлоры влагалища, повышают резистентность тканей к инфекции. Но нужно принять тот факт, что излечения за 1 день не произойдет. Потребуется не менее 2-3 месяцев, прежде чем вы ощутите первые улучшения в своем состоянии.
Следует знать, что заместительная гормональная терапия назначается строго по рекомендации врача и только после всестороннего обследования. Необходимо проведение онкоцитологического исследования шейки матки, УЗИ малого таза, маммографии. Это направлено на выявление новообразований в указанных органах. Назначение гормональных препаратов в случае обнаружения опухоли может привести к ее усиленному росту. Кроме опухолей исключаются патологии свертывающей системы крови, иначе назначение заместительной терапии чревато развитием тромбозов.
Заместительная гормональная терапия подразделяется на местную и общую. Общая подразумевает под собой назначение гормональных препаратов для принятия внутрь по определенным схемам. Они сразу попадают в кровь, оказывая системный эффект во всем организме. Однако эти средства назначаются строго по показаниям, и необходимость их назначения решается врачом-гинекологом в каждом конкретном случае.
Местная гормональная терапия является единственно верной и наиболее предпочтительной в лечении атрофического кольпита. Применяются препараты натуральных эстрогенов. Они имеют форму крема или свечей. Это Овестин, Эстриол, Эльвагин, Эстрокад. Лечение эстрогенами проводится на протяжении многих лет, поскольку отмена в течение 2-3 недель приведет к возврату всех имеющихся до лечения симптомов.
Поскольку препараты достаточно дорогие, а лечение имеет неопределенно долгий срок, терапия проводится по соответствующим схемам. Выделяют фазу интенсивного лечения эстрогенами и фазу поддерживающих доз.
Кольпит у мужчин
Учитывая, что вагинит — воспаление влагалища, а у мужчин его нет, кольпита у мужского пола не бывает. Однако это не значит, что мужчина 100-процентно защищен от проблем. Инфекция от больной женщины передается во время незащищенного полового акта или при пользовании общими гигиеническими средствами.
Особенно быстро передается трихомонадный и гонорейный инфекционный процесс. При этом возникает двухуровневая опасность:
-
Мужчина становится носителем и заражает своих половых партнерш.
-
У него происходит воспаление уретры с возможным развитием цистита (мочевой пузырь) и пиелонефрита (почки).
Внимание. Учитывая, что в случае кольпита мужчина является носителем, лечиться паре нужно одновременно
Симптомы воспалительного процесса у мужчин сходны с вагинитом у женщин — жжение, зуд, учащенное затрудненное мочеиспускание, гнойные выделения из уретры, боли внизу живота.
Ввиду анатомических особенностей (большая длина мочевыделительного канала) у мужчин инфекция может иметь менее ярко выраженную клиническую картину. Из вышеперечисленных симптомов может встречаться 2-3, и лишь в тяжелых случаях присутствует весь комплекс.
Если болезнь не лечить, она трансформируется в хроническую форму. Это чревато появлением простатита и последующими проблемами с потенцией и репродуктивной функцией.
Диагностика инфекции у мужчины предполагает осмотр, анализ мочи и мазка выделений, ПЦР-тесты. Лечение — в зависимости от инфекционного агента (антибиотики, противовирусные и противогрибковые препараты).