Сколько лежать в больнице и сколько длится операция по удалению желчного пузыря
Содержание:
- Восстановление после операции
- Показания и противопоказания к операции
- Описание операции
- Подготовительный период
- Реабилитация после лапароскопии и рацион питания
- Ход операции лапароскопии желчного пузыря
- Реабилитация после удаления желчного пузыря в стационаре
- Как готовиться к холецистэктомии?
- Когда нужна операция
- Противопоказания к проведению резекции желчного пузыря
Восстановление после операции
Послеоперационный период часто проходит без осложнений, но у половины пациентов развиваются расстройства пищеварительной системы. Вся их совокупность, включая и хологенную диарею, объединена в понятие постхолецистэктомический синдром (ПХЭС.) Выделяемые варианты ПХЭС:
- Диспепсический (чувство горечи во рту, особенно на голодный желудок, тошнота, понос или запор).
- Болевой (постоянные боли в правом подреберье различной интенсивности).
- Желтушный (периодическая желтушность кожных покровов и склер, сочетающаяся с болью в правом подреберье или без неё).
- Бессимптомный клинически (пациент жалоб не предъявляет, но по данным УЗИ и биохимическим анализам крови определяются патологические изменения).
Постхолецистэктомический синдром
Результаты исследования Центрального научно-исследовательского института гастроэнтерологии (Москва) показали, что наиболее часто встречается именно первый вариант.
В норме желчь образуется непрерывно и накапливается. Выделение порциями в зависимости от объёма пищи зависит от желчного пузыря. Организм человека производит приблизительно 1-1,8 литров желчи, которая, концентрируясь, поступает в кишечник после еды для расщепления и всасывания жиров и активизации ферментов поджелудочной железы. С желчью связано расщепление белков и углеводов, всасывание жирорастворимых витаминов, неорганических солей. Под действием желчи инактивируется кислота и ферменты желудочного сока.
После хирургического удаления органа исчезают механизмы, регулирующие выброс печёночной желчи в просвет двенадцатиперстной кишки. Независимо от того, есть пища в кишечнике или нет, поступление происходит постоянно. Желчные кислоты действуют как слабительное, усиливают секрецию жидкости, стимулируют перистальтику. Тонкая кишка сокращается чаще, прохождение пищи по кишечной трубке ускоряется. Изменяется консистенция каловых масс и цвет. Стул однородный зелёно-жёлтый или с зеленью и примесями непереваренных частиц пищи из-за желчного содержимого.
Помочь организму переваривать пищу в новых условиях можно несколькими способами:
- Уменьшить количество еды.
- Принимать пищу чаще в течение дня.
- Изменить рацион (сократить количество жиров и продуктов, влияющих на перистальтику).
Выраженность диареи обуславливает концентрация желчи, поступающей из печени, особенность вегетативной нервной системы и кишечника.
Показания и противопоказания к операции
Статистика свидетельствует, что частота лапароскопии по поводу патологии желчевыводящих путей неуклонно растет. Некоторые исследователи объясняют этот факт чрезмерным увлечением лапароскопическим методом, когда часть операций проводится по «сомнительным» показаниям, то есть пациентам, которые не нуждаются на данный момент в оперативном лечении. С другой стороны, те же статистические данные говорят о том, что частота желчнокаменной болезни и холециститов во всем мире постоянно увеличивается, а это значит, что рост числа вмешательств вполне закономерен.
Показания к лапароскопической холецистэктомии почти такие же, как и при открытой операции иссечения желчного пузыря, хотя в начале освоения метода они были ограничены. Тот же острый холецистит не брались оперировать лапароскопически, предпочитая открытую операцию как менее рискованную. Сегодня до 80% больных острым воспалением пузыря проходят малоинвазивное лечение.
Отмечено, что исход вмешательства и вероятность осложнений зависят от опытности хирурга, поэтому чем грамотнее и квалифицированнее специалист, тем шире у него показания для лапароскопической холецистэктомии и тем меньше препятствий он видит для использования именно этой методики.
Накопленный опыт и анализ результатов лапароскопии позволяет рекомендовать ее широкому кругу больных с:
- Хроническим калькулезным холециститом, сопровождающимся воспалением стенки органа и камнеобразованием;
- Острым холециститом с конкрементами или без них;
- Холестерозом пузыря;
- Полипозом;
- Носительством камней (бессимптомная желчнокаменная болезнь).
Главная цель процедуры — удалить патологически измененный желчный пузырь, а калькулезный холецистит — самая частая причина таких вмешательств. Размеры камней, их количество, продолжительность заболевания не должны быть определяющими в выборе варианта операции, поэтому при прочих равных условиях предпочтительна именно лапароскопия.
Можно ли считать бессимптомное носительство камней в желчном пузыре поводом к лапароскопии? Этот вопрос продолжает обсуждаться. Часть хирургов рекомендуют наблюдение, пока симптоматики нет, а другие настаивают на удалении пузыря с камнями, мотивируя это тем, что рано или поздно может возникнуть приступ желчной колики, острый холецистит, пролежень в стенке пузыря от длительного нахождения в нем конкрементов, и тогда операция будет показана в срочном порядке. Плановая лапароскопия менее рискованна и дает меньше осложнений, поэтому есть смысл все же избавляться от уже пораженного органа, ведь камни сами собой не исчезнут.
Противопоказания к лапароскопии желчного пузыря бывают абсолютными и относительными, общими или местными. К абсолютным противопоказаниям относят:
- Декомпенсированные заболевания сердечно-сосудистой системы, легких, печени и почек, которые препятствуют оперативному лечению и наркозу в принципе;
- Тяжелые расстройства свертывания крови;
- Беременность большого срока;
- Доказанный рак пузыря или протоков;
- Плотный инфильтрат в зоне шейки пузыря;
- Некротические процессы в желчном пузыре и протоке, разлитой перитонит.
Лапароскопия не рекомендуется больным с имплантированным кардиостимулятором, она не производится при гангренозных формах холецистита, а также при формировании свищей между желчевыводящими путями и кишечником.
Местные противопоказания могут быть известны еще на этапе планирования вмешательства либо обнаруживаются непосредственно при осмотре зоны операции. Так, препятствовать лапароскопии могут обильные спайки и рубцовые изменения, внутрипеченочная локализация желчного пузыря, неопластический рост, который не доказан на предоперационном этапе.
В числе относительных противопоказаний:
- Носительство конкрементов в желчных протоках, воспаление ходов;
- Острое воспаление поджелудочной железы;
- «Фарфоровый» желчный пузырь (склерозированный с атрофией стенки);
- Цирроз печени;
- Острый холецистит, когда прошло больше 3 дней с момента его начала;
- Ожирение крайней степени;
- Перенесенные ранее вмешательства в зоне планируемой лапароскопии, которые могли вызвать сильный спаечный процесс.
Относительные противопоказания позволяют произвести операцию, но с определенными рисками, поэтому они учитываются индивидуально для каждого пациента. Наличие препятствий к лапароскопии не означает, что больному не будет проведено лечение. В таких случаях оно будет состоять в открытой операции, дающей возможность хорошего обзора оперируемой области и более радикального удаления тканей (при раке, например).
Описание операции
Подготовка
Перед проведением лапароскопии могут быть назначены врачом исследования группы крови, резус-фактора, анализ мочи, анализ крови на сифилис, на гепатит В и С, на ВИЧ и другие. Кроме этого нередко назначаются УЗИ желчного пузыря, биохимическое исследование крови, ретроградная холангиопанкреатография и другие исследования для оценки состояния сердечно-сосудистой, дыхательной системы и почек.
Перед операцией хирург и анестезиолог сообщают пациенту в стационаре о ходе, возможных последствиях операции и отвечают на его вопросы. Также они получают его согласие на операцию и применение наркоза.
Пациент до операции должен соблюдать диету и выполнять гимнастические упражнения, чтобы легче ее перенести. Также стоит заняться лечением хронических заболеваний.
В стационаре вечером в 7 часов пациента кормят легкой пищей. После этого есть будет нельзя. Утром перед операцией нельзя также пить. Вечером и утром перед лапароскопией больному делают очистительную клизму. Также следует утром принять душ и сбрить с живота волосы, если они имеются. Пациенту рекомендуют принять успокоительные препараты. Перед операционной необходимо снять контактные линзы, украшения и очки.
Как проходит операция?
Благодаря проведению лапароскопической операции под общим наркозом надежно купируется боль. Также существенно снижается чувствительность тканей. После введения наркоза врач вводит в желудок зонд, с помощью которого из него удаляется жидкость и газы. Таким образом исключается попадание содержимого желудка с рвотой в дыхательные пути и асфиксия.
Зонд остается в пищеводе до самого окончания операции. В течение всей операции больной дышит через маску от аппарата искусственной вентиляции легких. Дышать самостоятельно он во время операции не может из-за сдавливания диафрагмы.
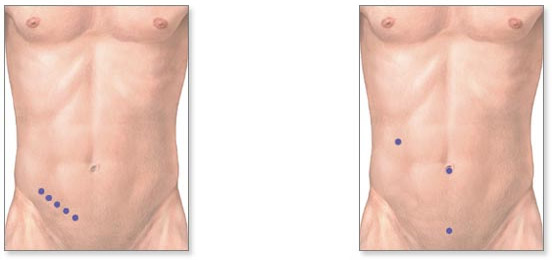
После этих мероприятий проводится апароскопическая операция по удалению желчного пузыря. В складке пупка делают надрез, через который вводится троакар с камерой и фонариком. Перед этим в живот закачивается стерильный углекислый газ. Он увеличивает объем брюшной полости. Это дает возможность врачу свободно работать троакарами без воздействия на близлежащие органы.
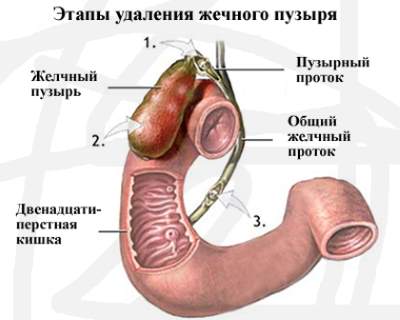
Введением еще 2 троакаров врач может манипулировать инструментами и удалить желчный пузырь. При наличии спаек в желчном пузыре вследствие хронического воспалительного процесса проводится их рассекание и освобождение органа.
При высокой напряженности и наполненности желчного пузыря разрезается его стенка и отсасывается часть жидкости. Далее на пузырь накладывается зажим.
Следующим действием является перерезание желчного протока — холедоха, который соединяет пузырь с двенадцатиперстной кишкой. Затем из тканей выделяют пузырную артерию и освобождают желчный пузырь от нее. Просвет артерии тщательно зашивают.
Желчный пузырь медленно и постепенно выделяют из печеночного ложа, прижигая кровоточащие сосуды с помощью электрического тока. После отделения желчного пузыря от окружающих тканей его удаляют через специальный прокол в пупке.

Далее лапароскопом врач осматривает брюшную полость Это необходимо для выявления желчи, кровоточащих сосудов и других патологий. Все измененные ткани удаляются, а сосуды коагулируются.
Затем в брюшную полость вводится раствор антисептика. После завершения промывки раствор отсасывают. Врач удаляет троакары, а также зашивает все проколы на коже. Иногда их просто заклеивают.
В одном проколе может остаться дренажная трубка для свободного вытекания антисептической промывной жидкости из брюшной полости. Но если желчи во время операции не выткало, то дренаж не оставляют.
Если пузырь не удалось удалить при помощи инструментов, то лапароскопическая операция переводится в лапаротомическую.
Восстановление после операции
Пациенту может ходить и принимать жидкую пищу уже в день операции. На следующий день ему разрешается принимать обычную пищу. Чаще всего больных после операции выписывают в течение суток. На восстановление работоспособности пациента отводится одна неделя. На раны после операции накладывают повязки или делают наклейки. Снятие швов происходит через 7 дней. Некоторое время пациента могут беспокоить боли, поэтому назначаются обезболивающие препараты.
Подготовительный период
Проводится обследование для оценки состояния организма и выявления сопутствующих заболеваний:
- Физикальное обследование:
- Анализы крови и мочи;
- УЗИ внутренних органов;
- ЭКГ;
- Рентген или флюорография грудной клетки;
- Осмотр врачей;
- Эзофагогастродуоденоскопия.
Этот список может быть расширен за счет колоноскопии, МРТ и эндоскопической ретроградной холангиопанкреатографии.
Кроме этого необходимо:
- Заблаговременно ввести в меню только легкую пищу;
- Поставить очистительную клизму дважды перед операцией – вечером и утром;
- При необходимости может быть назначенэспумизан;
- Принять душ.
Все лекарства принимаются только по согласованию с врачом.
Реабилитация после лапароскопии и рацион питания
Основная задача реабилитационного периода – настроить желчные протоки на выполнение функций утраченного органа. Постепенно они научатся резервировать желчь. Но, на первых парах, надо максимально сократить выделение этого секрета, который истекает по протокам прямо в кишечник.
Правила поведения после операции:
- 2-3 недели запрещены половые отношения;
- следить за регулярным мягким стулом;
- 1-1,5 месяца нельзя заниматься спортом и тяжелым физическим трудом;
- в питании придерживаться диеты№5;
- не поднимать больше 3 кг;
- принимать витамины Витрум, Центрум, Супрадин
Диета после операции
Соблюдение строгой диеты связано с тем, что желчь при отсутствии желчного пузыря не скапливается, а поступает непосредственно по протокам в двенадцатиперстную кишку. Там она расщепляет жирную пищу. Надо свести к минимуму употребление таких продуктов, которые требуют обильного желчевыделения. Блюда готовить на пару или отварные.
Диета №5 включает в себя вареные, тушеные, запеченые продукты, которые принимаются в пищу маленькими порцями 5-6 раз в день.
Запрещены:
- Жирные мясо и рыбопродукты, сало, сметана, сливки.
- Грибы.
- Сырые овощи.
- Свежий хлеб, сдоба.
- Шоколад, кофе, спиртные напитки.
- Консервы.
- Копчености.
- Острое, жареное.
Разрешены:
- Диетические сорта мяса – курятина, крольчатина.
- Рыба – щука, судак.
- Жидкие каши.
- Постные супы.
- Нежирные молочные продукты.
- Ягоды и фрукты с мягким вкусом, компоты, отвары, кисели из них.
- Мед.
- Немного варенья.
Коровье или растительное масло (50-60 г в сутки) добавляют в блюда перед едой.
Норма потребления жидкости в этот период устанавливается индивидуально. На пятый месяц после операции можно рыбу и мясо употреблять не измельчая. Добавляют в рацион кофе с молоком. Диеты следует придерживаться 2-3 года.
Важно помнить, что отсутствие желчного пузыря требует отказаться навсегда от тяжелой пищи – маринадов, копченых деликатесов, жареного картофеля. Это условие сохранения здорового кишечника
Пища должна быть не горячей или холодной, а теплой.
Ход операции лапароскопии желчного пузыря
Как было сказано выше, эта операция проводится под общим наркозом (как, впрочем, и лапаротомия). Это обусловлено тем, что применение такого наркоза позволяет надежно купировать чувствительность тканей (а, следовательно, и болевые ощущения), а также хорошо расслабляет брюшной пресс, чего нельзя получить при использовании местной анестезии. После того, как пациента впадает в наркотический сон, специалист-анестезиолог через вводимый в желудок зонд удаляет остатки газов и жидкостей, что позволяет предотвратить спонтанную рвоту и попадание в дыхательные пути содержимого желудка, что может вызвать удушье (асфиксию). Этот зонд находится в пищеводе в течение всего оп5ерационного процесса. После введения зонда на лицо пациента накладывается специальная маска, закрывающая и рот, и нос, которая подключается к аппаратуре ИВЛ.
Именно это оборудование обеспечивает дыхание оперируемого больного, поскольку в ходе операции для обеспечения свободного операционного пространства в брюшную полость закачивается газ, который оказывает давление на диафрагму, вследствие чего легкие сильно зажимаются и самостоятельно функционировать не могут. Только после совершения перечисленных манипуляций за дело берется хирург и его операционная бригада. В пупочной складке врач выполняет надрез полукруглой формы, закачивает в брюшную полость газ (чаще всего – углекислый), который расправляет органы и обеспечивает доступ к оперируемой области. Затем через надрез посредством троакара вводится лапароскоп (видеокамеру с фонариком). После этого вдоль линии правого подреберья врач выполняет еще два-три надреза и вводит через них троакары с хирургическим инструментом, с помощью которого и осуществляются необходимые хирургические манипуляции.
Первым делом хирург проводит осмотр оперируемого органа. Если доступ к желчному пузырю перекрыт спайками, образовавшимися в результате хронического воспаления, сначала рассекаются они, чтобы освободить доступ к удаляемому органу. После этого хирург оценивает напряженность и наполненность пузыря. Если удаляемый орган напряжен сильно, то сначала проводится разрез его стенки для того, чтобы отсосать из полости пузыря небольшое количество жидкости. Затем на желчный пузырь накладывается зажим, а после этого из окружающих тканей врач выделяет общий желчный проток (холедох), который идет из пузыря в двенадцатиперстную кишку.
Этот проток перерезается, после чего из тканей хирург выделяет пузырную артерию. На сосуд накладываются зажимы, между которыми проводится разрез. Затем выполняется тщательное зашивание просвета кровоснабжающей орган артерии. Лишь после того, как желчный пузырь будет освобожден от пузырного протока и артерии, начинается непосредственное выделение органа из его ложа, которое находится под печенью. Отделение органа от этого ложа выполняется постепенно и медленно, в процессе осуществляя прижигание электротоком всех сосудов, которые начинают кровоточить.
Когда желчный пузырь полностью отделяется от окружающих его тканей, орган извлекают наружу через косметический прокол небольшого диаметра в области пупка. После извлечения пузыря хирург посредством лапароскопа проводит тщательный осмотр брюшной полости с целью обнаружения кровоточащих сосудов, остатков желчи и прочих патологических изменений. Все кровоточащие сосуды прижигают, измененные ткани (если такие обнаруживаются) – удаляют, а затем в брюшную полость вводят антисептический раствор, после промывки которым его отсасывают.
В конце операции врач извлекает из тела пациента все введенные троакары, а оставшиеся после них проколы либо заклеивает, либо зашивает. В некоторых случаях один прокол оставляют открытым и вводят в него дренажную трубку (как правило, на один-два дня). Это делается для того, чтобы остатки промывочного антисептика могли свободно покинуть полость брюшины. Если же желчь из пузыря в процессе проведения вмешательства не выливалась, а сам орган не был воспален, то такой дренаж может и не использоваться.
Такое возможно в случаях, когда удаляемый орган чересчур сильно спаян с тканями, его окружающими, и его удаление при помощи лапароскопического инструмента не представляется возможным.
Вообще, при возникновении любых осложнений в ходе операции, которые нельзя устранить без прямого доступа к операционной зоне, лапароскопия перетекает в традиционное полостное вмешательство.
Реабилитация после удаления желчного пузыря в стационаре
К лечебным процедурам необходимо приступить при первой же возможности, во время пребывания в стационаре.
Когда операция завершается, анестезиолог прекращает подачу наркоза и человек пробуждается. Следующие 4–6 часов пациенту необходим покой. Затем можно вставать, совершать не резкие движения, ходить, пить воду без газов.
Дыхательная гимнастика препятствует возникновению возможных осложнений в виде пневмонии. Комплекс упражнений выполняется 5–8 раз за день по 3–5 минут. Пациент максимально глубоко вдыхает воздух через нос 10–15 раз, после чего производит серию резких выдохов через рот. Для того чтобы органы системы пищеварения успешно перешли в новый режим деятельности, необходимо соблюдать диету. Особенно строгие ограничения накладываются в первые дни. Следует избегать провоцирующих образованию газа в кишечнике продуктов (черный хлеб, бобовые и др.), а также пищи, вызывающей повышенное желчеотделение (пряное, соленое, острое, лук, чеснок). Пациентам назначается медикаментозное лечение: препараты, снимающие болевой синдром, корректирующие парез кишечника средства, ферменты. Боли в тех областях, где на коже были сделаны проколы, могут причинять беспокойство 1–4 дня. Если неприятные ощущения усиливаются, необходимо обратиться к специалисту, чтобы исключить развитие послеоперационных осложнений.
Как готовиться к холецистэктомии?
Специальная подготовка к лапароскопической операции не требуется. Нужно соблюсти стандартные правила:
- Не есть и не пить за 6 часов до операции;
- В стационаре пройти очищение кишечника;
- Настроиться психологически на то, что операция пройдёт успешно.
При планировании холецистэктомии необходимо пройти обследование для выявления хронических заболеваний либо их коррекции. Это стандартный список анализов, он может расширяться, в зависимости от имеющихся у человека патологий:
- Общий анализ крови;
- Биохимический анализ крови;
- Коагулограмма;
- ВИЧ, гепатиты B и C, реакция Вассермана (диагностика сифилиса);
- Группа крови и резус-фактор;
- УЗИ органов брюшной полости;
- Гастроскопия;
- ЭКГ;
- Функция внешнего дыхания;
- Рентгенологическое исследования органов грудной клетки;
- УЗДГ сосудов нижних конечностей;
- Консультации терапевта, кардиолога, анестезиолога и для женщин – гинеколога.
При отсутствии сопутствующих заболеваний и высокой квалификации хирурга осложнения практически исключены. Но, по данным разных авторов, у 15-45% пациентов появляется боль или дискомфорт в области живота, метеоризм, тошнота и/или горечь во рту. В таких случаях вероятно развитие постхолецистэктомического синдрома. О нём мы расскажем в следующей статье.
Когда нужна операция
Показаниями к холецистэктомии выступают патологии желчного пузыря и его протоков, не поддающиеся медикаментозному лечению. Среди них:
- Желчнокаменная болезнь (ЖКБ). Часто становится причиной для операции. Сопровождается образованием конкрементов, которые закупоривают протоки, провоцируют желчную колику, угрожают прободением желчного пузыря и перитонитом.
- Калькулезный холецистит – одно из проявлений ЖКБ. Характеризуется болями в правом подреберье, горьким привкусом, тошнотой, желчной коликой.
- Холецистит – воспаление стенок желчного пузыря, может распространяться на соседние органы. К нему приводят желчекаменная болезнь, локальное нарушение кровообращения. Холецистэктомию по этой причине чаще делают у взрослых пожилого возраста.
- Холестероз. Проявляется отложением жиров в стенке желчного пузыря. Может выявляться случайно, в таких случаях операция холецистэктомии назначается после планового обследования.
- Полипоз. Это образование доброкачественных опухолей – полипов. Показаниями к удалению выступают новообразования, которые быстро растут и превышают 10 мм. Такие формирования склонны малигнизироваться.
Однако есть случаи, когда желчный пузырь не вырезают. Абсолютные противопоказания – острый инфаркт и инсульт, гемофилия, беременность в I и II триместре, перитонит.
Холецистэктомию с осторожностью назначают при желтухе, циррозе, панкреатите, язве желудка и двенадцатиперстной кишки. Вмешательство нежелательно, если диагностирован острый холецистит, длящийся от 3 суток, или пациент в ближайшие полгода перенес операции
Будут ли удалять желчный пузырь с указанными состояниями, рассматривается индивидуально.
Рак желчного пузыря, ожирение III и IV степени, спайки и уплотнения в шейке органа – противопоказания для лапароскопической холецистэктомии (ЛХЭ). Выбирают лапаротомию.
Противопоказания к проведению резекции желчного пузыря
Для данной процедуры существует ряд противопоказаний. К ним относятся абсолютные:
- серьезные нарушения работы мочевыводящей и сердечно-сосудистой систем;
- плохая свертываемость крови.
Существуют и относительные противопоказания к проведению процедуры лапароскопическим методом:
- перитонит;
- заболевания инфекционного характера;
- острая форма холецестита, приступ при которой не проходит несколько дней;
- атрофический желчный пузырь;
- полостные операции в прошлом;
- грыжа больших размеров на передней стенке брюшной полости;
- абсцесс ЖП;
- беременность (последний триместр);
- аномальное расположение органов в животе;
- панкреатит в острой фазе;
- желтуха, вызванная закупориванием желчевыводящих протоков;
- подозрение на онкологию;
- наличие свищей между двенадцатиперстной кишкой и желчевыводящими путями;
- встроенный кардиостимулятор.

Во время пребывания в стационаре и в послеоперационный период пациенту должен быть предоставлен больничный лист. При наличии тяжелой физической работы человеку положены более легкие условия труда в течение всего восстановительного периода (до полугода).
Анестезия или наркоз?
Операция по удалению с использованием лапароскопа подразумевает использование общего наркоза. Другие варианты анестезии не рассматриваются, поскольку не позволяют полностью расслабить брюшные мышцы и полноценно обезболить.