Предраковые заболевания шейки матки
Содержание:
- Поддержка организма
- Лечение опухолей шейки матки
- Причины возникновения цервицита
- К каким докторам следует обращаться если у Вас Заболевания шейки матки:
- Описание
- Общая информация
- Как вылечить эрозию шейки матки
- Диагностика болезни Заболевания шейки матки
- Лечимся
- Методы диагностики и лечения патологий шейки матки
- Каковы разновидности патологии и их симптомы?
Поддержка организма
Лечение хронического цервицита невозможно без методик официальной медицины, однако можно значительно ускорить терапию и повысить ее эффективность, если заниматься укреплением своего здоровья. Многое зависит от настроя пациента, насколько он верит в свое выздоровление и прилагает к этому усилия.
При инфекционно-воспалительных процессах необходимо помочь организму побороть инфекцию. Рекомендации для укрепления иммунитета:
- сбалансированное питание с достаточным количеством полезных веществ (особенно важны белки, витамины группы В, С, Д, цинк, магний, селен);
- здоровый сон;
- закаливание;
- применение фитопрепаратов для повышения защитных сил, например, настойки или таблетки эхинацеи (как выбрать препараты с эхинацеи, я писала);
- физическая активность;
- ежедневные прогулки на свежем воздухе.
В сезон ОРВИ необходимо избегать мест большого скопления людей, чтобы не заразиться.
Что касается питания, о самых полезных продуктах для женщин я писала, но если коротко, то при ХЦ полезно употреблять следующие продукты:
- с высоким содержанием витамина В3, который снижает негативное воздействие антибиотиков – грибы, овсянка, печень;
- с полезными бактериями – кисломолочные продукты;
- с йодом для повышения защитных сил матки – морская капуста, креветки;
- с витамином Е, который способствует обновлению эпителия – миндаль, оливковое масло;
- с аскорбиновой кислотой для повышения иммунитета – шиповник, цитрусовые, смородина.
В рационе должны присутствовать фрукты, овощи, ягоды, яйца, мясо, рыба, морепродукты, кисломолочные продукты.
А вот несоблюдение принципов ПП может закончиться плачевно. Сладости провоцируют рост грибков и развитие молочницы, что сильно осложняет течение цервицита. В результате вам придется лечить две болезни. Кофеин, копчености, маринады и соления раздражают воспаленную слизистую, вызывают дисбактериоз влагалища. О других последствиях и рисках несоблюдения диеты читайте в статье .
Пациентке стоит позаботиться о здоровом образе жизни. Нужно отказаться от вредных привычек, не перетруждаться физически, а главное – избегать стрессовых ситуаций и хотя бы самых вредных продуктов. Заниматься спортом не стоит, а вот физическая активность обязательна. Ежедневно нужно делать зарядку, не лишними будут пробежки по утрам или же длительные вечерние прогулки на свежем воздухе.
Но еще раз хотим напомнить, занятия в спортзале стоит отложить до полного выздоровления. Организму нужны силы для восстановления. Это же касается и половой активности. Интимная жизнь должна отойти на второй план, тем более, что при ХЦ она приносит мало удовольствия.
Для быстрого восстановления могут помочь средства народной медицины. Вот некоторые рецепты:
- Сок алоэ. Он обладает ранозаживляющим и противовоспалительным действием, однако его нужно принимать внутрь, а не во влагалище. Достаточно 1 ч. л. в день натощак.
- Травяной отвар для спринцевания. Для приготовления лекарства необходимо взять зверобой, перечную мяту, цветы календулы и листья одуванчика в равной пропорции. На 1 л кипяченой воды 20 г сбора.
- Травяной отвар №2. В равных пропорциях взять черемуху, листья березы, мать-и-мачеху, крапиву, льнянку и кору белой ивы.
- Отвар дубовой коры для спринцевания. На 1 л воды 30 г сырья.
Температура воды для спринцевания не должна превышать 35˚С. Несоблюдение температурных показателей может привести к еще более сильному воспалительному процессу, вплоть до эндометрита и вагинита.
Лечение опухолей шейки матки
Для лечения доброкачественных новообразований – миом, аденофибром, аденомиом, – имеющих небольшие размеры, назначают комбинированные оральные контрацептивы, нормализующие гормональный фон. Применяются и другие препараты, подбираемые для каждой пациентки. Крупные образования удаляют.

Оральные контрацептивы
Кисты и полипы убирают с помощью лазера или радиоволнового метода. Эти методы не вызывают образования рубцов и деформацию тканей, поэтому могут назначаться женщинам, которые еще планируют беременность и роды.
Злокачественные образования удаляют. При распространённых формах проводится удаление матки, поражённых лимфоузлов и яичников. При онкологии применяют химио-, лучевую и гормональную терапию, которую зачастую сочетают с операцией.
Профилактика заключается в своевременном обращении к врачу, регулярной сдаче анализов, прохождении УЗИ, лечении предраковых патологий и воспалительных процессов.
Эффективность лечебных мероприятий при онкологии напрямую зависит от времени обращения. Заговорить опухоли или убрать их с помощью других немедицинских способов невозможно. Промедление только усложнит лечение и ухудшит прогноз.
Причины возникновения цервицита
Цервицит — воспалительный процесс, затрагивающий шейку матки. Если воспаление развивается на слизистой оболочке влагалищной части шейки матки, речь будет идти об экзоцервиците. Если же воспаление локализируется в цервикальном канале, это эндоцервицит. Шейка матки выполняет барьерную функцию, она препятствует проникновению инфекции в матку и верхние отделы половых путей за счет функционирования узкого цервикального канала, слизистой пробки, защитного секрета. При определенных обстоятельствах случается нарушение такой защитной функции, происходит проникновение чужеродной микрофлоры и развитие воспалительного процесса цервицита, разделяющегося на экзо- и эндо- процессы.
Опасность заболевания заключается в достаточно глубокой локализации воспалительного процесса, часто имеющего инфекционную природу, а это означает высокий риск распространения воспаления и на слизистую оболочку самой матки, что представляет собой еще большую неприятность.
К причинам возникновения цервицита относят:
- бактериальный агент — преимущественно трихомонады, гонококки, хламидии, микоплазму;
- вирусный агент — вирус герпеса (второго типа) или вирус папилломы человека (ВПЧ);
- разрастание условно-патогенной микрофлоры — например, грибков рода Candida или кишечной палочки;
- наличие не леченных воспалений вульвы или влагалища, а также бактериальный вагиноз, а также ЗППП, в т.ч. вызванные ранее перечисленными инфекциями;
- осложнение прочих заболеваний шейки матки, например, эктопия шейки матки;
- механические раздражители — травмы шейки матки, например, вследствие диагностического выскабливания матки, абортов или родов.
Условно-патогенная микрофлора, вызывающая цервицит, попадает в шейку матки контактным путём из прямой кишки либо через кровь и лимфу, специфическая — половым путем. К провоцирующим цервицит факторам относят и рубцовые деформации, злокачественные новообразования, ослабление общего и местного иммунитета, использование контрацептивов, как то установка или удаление внутриматочной спирали. Длительность течения заболевания связана с проникновением микробов в ветвящиеся железы (среди них крипты и каналы) слизистой оболочки канала шейки матки.
Симптомы цервицита не всегда оказываются очевидными для женщины, однако они ощутимы. Клиническая картина цервицита во многом зависит от его формы — острая или хроническая. Острый цервицит более беспокойный:
- слизисто-гнойные выделения из влагалища;
- изредка тянущие боли внизу живота, могут иррадировать в поясницу;
- боль или дискомфорт после полового акта, усиливающиеся выделения;
- мелкие кровоизлияния и изъязвления;
- при гинекологическом осмотре — гиперемия вокруг наружного отверстия цервикального канала и выпячивание гиперемированной слизистой, слизисто-гнойные и гнойные выделения из канала, эрозированная поверхность.
Хронический цервицит представляет собой последствия не леченного острого и проявляется следующим образом:
- воспалительная реакция переходит на соединительнотканные и мышечные элементы;
- выделения становятся мутно-слизистыми, интенсифицируются в первые дни после окончания менструации;
- цервикальный канал подвергается мацерации и вторичному инфицированию, вероятно отторжение эпителия;
- происходит частичное замещение цилиндрического эпителия плоским в местах отторжения, вероятна метаплазия эпителия;
- шейка матки уплотняется и гипертрофируется;
- вероятно возникновение инфильтратов, а впоследствии гиперпластических и дистрофических изменений;
- возникновение псевдоэрозий замещается образованием кист.
Гистологическое обследование на предмет цервицита покажет следующие признаки:
- гиперемия слизистой оболочки;
- отечность слизистой оболочки;
- шелушение и слущивание верхнего эпителия;
- появление инфильтратов в подэпителиальном слое и строме;
- вероятно образование перигландулярных абсцессов.
К каким докторам следует обращаться если у Вас Заболевания шейки матки:
Гинеколог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Заболеваний шейки матки, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Описание
Рак шейки матки — это новообразование в области шейки матки, которая относится к злокачественным. В большинстве случаев женщины даже не догадываются о болезни, она не проявляет симптомов. Выявить заболевание можно на приеме у гинеколога после проведения необходимых анализов. Любой рак опасен для жизни, поэтому нужно регулярно проходить осмотры у гинеколога.
У женщин рак шейки матки возникает достаточно часто: из 100 000 женщин у 11 выявляют болезнь. Чаще всего им болеют латиноамериканки в развивающихся странах. Риск заболеть увеличивается с возрастом: рак встречается чаще у женщин 35-45 лет, а девушки до 25 лет практически не сталкиваются с ним.
Описание рака шейки матки
Раковые клетки появляются на слизистой оболочке канала, который соединяет влагалище и матку. Из здоровых клеток они не могут вырасти, поэтому раку всегда предшествуют другие болезни. Также опухоль может вырасти из рубцов, оставшихся после родов.
Рак всегда начинается с одной клетки, у которой по какой-то причине изменились гены, и она стала «ненормальной». Такая клетка начинает бесконтрольно размножаться, и опухоль растет. Обычно на это уходят не дни и даже не месяцы. Рак может развиваться 10-20 лет. Для первоначального мутирования клеток может быть несколько причин.
Причины рака шейки матки
Ученые нашли прямую зависимость между раком и папилломавирусом человека. Дело в том, что этот вирус разрушает защитные механизмы клеток, и из них вырастают опухоли
Поэтому важно вовремя лечить папилломавирус человека.
Развитию рака шейки матки также способствуют:
- Плохая экология;
- Начало сексуальной жизни до 16 лет;
- Курение;
- Половые акты больше чем с 2-3 партнерами в год;
- Венерические болезни;
- Ослабленный иммунитет (например, пораженный ВИЧ-инфекцией).
Формы рака шейки матки
Известно два вида болезни:
- Плоскоклеточный рак. Вырастает из клеток эпителия шейки матки.
- Аденокарцинома шейки матки. При ней мутируют клетки, вырабатывающие слизистую смазку в районе канала шейки матки.
Первый вид болезни встречается чаще всего. Оба вида выявляются и лечатся одинаково.
Стадии рака шейки матки
- Стадия 0. Первичная опухоль на слизистой, не проникает в глубокие слои.
- Стадия 1.1. Раковые мутировавшие клетки видны под микроскопом.
- Стадия 1.2. Опухоль можно заметить при осмотре, ее размер до 4 см. Болезнь обнаруживается только в пределах шейки матки.
- Стадия 2. Опухоль выходит из матки, но она не присутствует в малом тазе и влагалище.
- Стадия 3. Поражены стенки малого таза и нижняя часть влагалища. Опухоль выросла до больших размеров и может пережимать мочеточники и мешать выведению мочи. Могут быть повреждены ближайшие лимфоузлы. Соседние органы не поражены.
- Стадия 4. Рак распространяется по организму. Метастазы могут быть обнаружены в любых других органах: кишечнике, мочевом пузыре, печени, легких,
Рак шейки матки: прогноз
Если болезнь выявляют на ранних этапах, то опухоль и пораженные ткани просто удаляется. Это не опасно для жизни. Если после операции не будет осложнений, то женщина сможет зачать и родить ребенка.
На 2 и 3 стадиях врачи часто решают удалить женские органы, в данном случае матку. В большинстве случаев этого достаточно, чтобы победить рак.
На более серьезных стадиях назначают химиотерапию и другие виды терапии.
Рак шейки матки: что нельзя делать?
Во-первых, если вам поставили такой диагноз, необходимо пересмотреть свое питание. При раке нельзя кушать сладости, соленое, жирное, мясные полуфабрикаты, химические консерванты, бобовые, грибы, картофель. Чтобы уточнить, какие продукты вам нельзя, проконсультируйтесь с врачом.
Во-вторых, естественно, нужно отказаться от употребления алкоголя и табака.
Можно ли при раке шейки матки вести половую жизнь? Врачи рекомендуют ограничить половую жизнь. Даже если у вас болезнь на ранней стадии, есть опасность кровотечения, поэтому лучше отложить это до выздоровления.
Некоторые исследователи говорят, что не следует отказываться от физических нагрузок при раке. Зарядка по утрам полезна и способствует выздоровлению. Но для женщины с раковой опухолью характерна быстрая утомляемость, которая не проходит даже после отдыха. Поэтому обязательно обсудите с врачом, можно ли вам выполнять физические упражнения.
Рак — страшный диагноз, поэтому не затягивайте с его лечением. А для профилактики регулярно посещайте гинеколога и сдавайте анализы.
Общая информация
Шейка матки у женщин — это своеобразная соединительная трубка между маткой и влагалищем, длина — 3-4 см, диаметр её приблизительно 2,5 см. У нее выделяют две части: нижнюю и верхнюю. Нижняя часть называется влагалищной, поскольку вдается в полость влагалища, а верхняя — надвлагалищной, потому что расположена выше. Внутри нее проходит цервикальный канал, который открывается в полость матки внутренним зевом. Слизистая цервикального канала образует складки. Помимо складок там расположены многочисленные ветвящиеся трубчатые железы. Иногда они могут закупориваться и при этом образуются кисты (наботовы фолликулы или кисты наботовых желез).
Нозологические единицы (заболевания шейки матки по МКБ-10), какие требуют лечения:
N72 Воспалительные болезни шейки матки;
N84.1 Полип шейки матки;
N86 Эрозия и эктропион шейки матки;
N87.0 Слабовыраженная дисплазия шейки матки;
N87.1 Умеренная дисплазия шейки матки;
N87.2 Резко выраженная дисплазия шейки матки, не классифицированная в других рубриках;
N87.9 Дисплазия шейки матки неуточненная;
N88.0 Лейкоплакия шейки матки;
N88.1 Старый разрыв шейки матки;
N88.2 Стриктура и стеноз шейки матки;
N88.3 Недостаточность шейки матки;
N88.4 Гипертрофическое удлинение шейки матки;
N88.8 Другие уточненные невоспалительные болезни шейки матки;
N88.9 Невоспалительная болезнь шейки матки неуточненная.
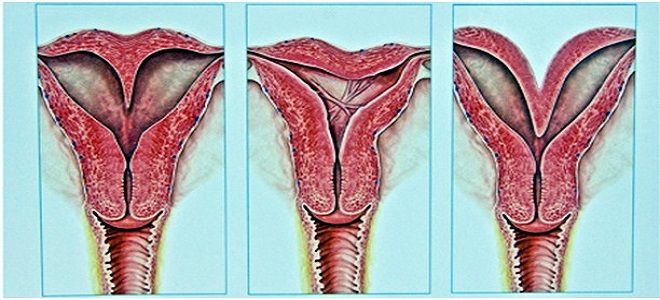
Основное и самое распространенное среди доброкачественных и фоновых заболеваний шейки матки это псевдоэрозия или эктопия.
В каждом четвертом наблюдении заболевания шейки матки в динамике приобретенная эктопия сочетается с гипертрофией экзоцервикса, в каждом третьем — с выраженным воспалительным компонентом (яркая гиперемия поверхности, усиленный сосудистый рисунок, мелкоточечные кровоизлияния). При обработке раствором Люголя наблюдаются неокрашенные участки цилиндрического эпителия на темно-коричневом фоне, что дает возможность четко определить локализацию процесса. Данная патология, по старому — эрозия шейки матки, является одним из заболеваний, объединенных термином «фоновая патология». Сами по себе такие болезненные состояния не приводят к развитию рака шейки, однако на их фоне риск возникновения предраковых и злокачественных новообразований повышается.
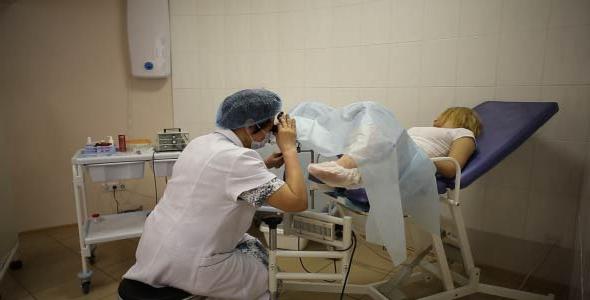
 Фото 1. Гинеколог осматривает пациентку на предмет патологии шейки и цервикального канала.
Фото 1. Гинеколог осматривает пациентку на предмет патологии шейки и цервикального канала.
Как вылечить эрозию шейки матки
Если негативная симптоматика отсутствует, и результаты анализов соответствуют норме, то никакое лечение не проводится. Женщина должна раз в полгода посещать гинеколога и проходить кольпоскопию.
Медикаментозная терапия
Для нерожавших пациенток чаще назначается консервативные методы лечения. Чаще всего это восстановление гормонального фона и устранение воспалительного процесса. Для этого назначаются противовоспалительные препараты, вагинальные свечи и мази.
Если анализы выявили бактериальную инфекцию, то врач выписывает антибиотики. При выявлении ИППП лечение следует проходить совместно с половым партнером
В этот период важно принимать препараты, укрепляющие общий и местный иммунитет
Хирургические способы лечения

При глубоком поражении тканей слизистой оболочки матки или при неэффективности фармакотерапии рекомендуется прибегнуть к хирургическим методам. Это прижигание патологического участка с помощью радиоволн, лазера или жидким азотом.
Наиболее эффективны следующие методы:
- Криодеструкция — воздействие на эктопию низкой температурой (жидким азотом).
- Лазеровапоризация — прижигание лазером. Современный и малотравматичный способ.
- Радиоволновое воздействие — не требует восстановления, на шейке матки не образуется рубцов. Подходит для женщин, которые планируют беременность.
- Химическая коагуляция — прижигание осуществляется при помощи химических специальных составов. Применяется только для небольших эрозий. Может оставить повреждения на слизистой оболочке.
Все эти процедуры осуществляются под местным обезболиванием и не требуют госпитализации. Оптимальное время — сразу после окончания цикла или в последние дни менструации. После хирургического лечения рекомендуется воздержаться от сексуальных контактов в течение месяца. Также под запретом тампоны и купание в водоемах, бассейнах. Для полного восстановления эпителия нужно 4-8 недель. В этот период возможны обильные выделения и болезненность внизу живота.
Диагностика болезни Заболевания шейки матки
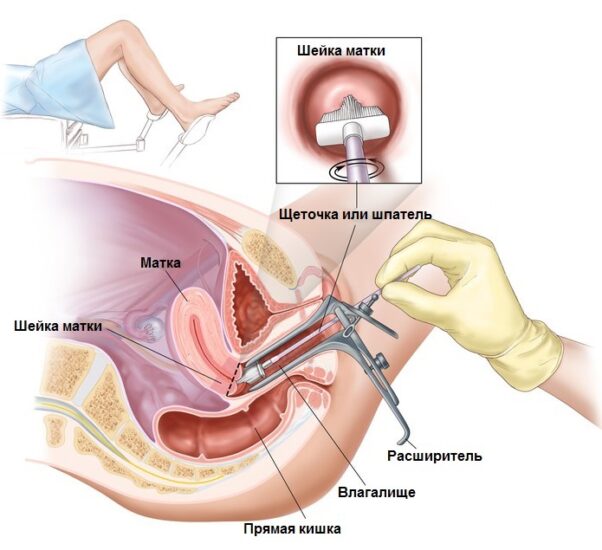
Гинекологическое исследование остается доступным и достаточно информативным методом оценки состояния шейки матки, но не позволяет диагностировать минимально выраженные патологические процессы и осмотреть цервикальный канал.
Проба Шиллера подразумевает окраску влагалищной порции шейки матки (и сводов влагалища) йодсодсржащими препаратами (раствор Люголя). Здоровые участки многослойного плоского эпителия окрашиваются в бурый цвет (йодпозитивно) из-за накопленного гликогена промежуточных клеток, в йоднегативных зонах эпителий, оставшийся неокрашенным, имеет патологические изменения. При гипоэстрогении и в постменопаузс истонченный плоский эпителий, обедненный гликогеном, не окрашивается йод-содсржащими веществами.
Кольпоскопия — осмотр шейки матки с увеличением в десятки раз при помощи кольпоскопа, которая может быть простой (обзорная кольпоскопия) и расширенной (с использованием дополнительных тестов и красителей). Обработка шейки матки 3% раствором уксусной кислоты позволяет оценить особенности кровоснабжения патологических участков. В норме сосуды подлежащей стромы реагируют на воздействие уксусной кислоты спазмом и запустева-ют, временно исчезая из поля зрения исследователя. Патологически расширенные сосуды с морфологически измененной стенкой (отсутствие гладкомышечных элементов, коллагеновых, эластических волокон) остаются зиять и выглядят кровенаполненными. Ацетоуксусный тест позволяет оценить состояние эпителия, который набухает и становится непрозрачным, приобретая беловатую окраску из-за коагуляции белков кислотой. Чем гуще белое прокрашивание пятен на шейке матки, тем более выражены повреждения эпителия.
Микрокольпоскопия — осмотр шейки матки с оптической системой, дающей увеличение в сотни раз и позволяющей оценить морфологию клетки. Этот метод иногда называют «прижизненным гистологически м исследован ием».
Цервикоскопия — осмотр цервикального канала с использованием волоконной оптики (гистероскоп), в большинстве случаев сочетается с выскабливанием слизистой цервикального канала.
Цитологическое исследование мазков с шейки матки под микроскопом используется в качестве скринингового метода, но обладает недостаточной чувствительностью (60-70%). До настоящего времени существуют различные системы оценки цитологических результатов. В России нередко учреждения используют описательное заключение, в мире наиболее распространена оценка по шкале Папаниколау, применяется также мэрилендская система (Бетесда, США).
Морфологические методы исследования позволяют установить окончательный диагноз. Однако прибегать к ним, применяя прицельную ножевую биопсию шейки матки, целесообразно лишь при невозможности уточнить диагноз в процессе комплексного обследования пациентки (кольпоскопия, цитология, эхография).
На современном этапе при определении этиологии патологических изменений шейки матки можно идентифицировать вирусы и инфекционные агенты с помощью полимеразной цепной реакции (ПЦР)
Наиболее важно определение вируса папилломы человека, а при необходимости его серотипирование
УЗИ может быть дополнительным методом при обследовании больных с патологией шейки матки, который позволяет оценить толщину и структуру слизистой цервикального канала, выявить включения, патогномоничные для полипа шейки матки. Помимо этого, эхография дает дополнительную информацию о размерах, структуре шейки матки, особенностях кровоснабжения (при цифровом допплеровском картировании и пульсовой допплерометрии), состоянии параметрия, а иногда и тазовых лимфатических узлов.
В онкогинекологии при раке шейки матки для уточнения стадии процесса используют МРТ, КТ, ангио- и лимфографию.
Истинная эрозия представляет собой дефект многослойного плоского эпителия на влагалищной порции шейки матки. Считается, что истинная эрозия возникает в результате воспалительных процессов, приводящих к некробиозу многослойного плоского эпителия в кислой среде влагалища, который в результате механической травмы слущивается с подлежащей мембраны. При этом хотя бы частично сохраняется базальный слой клеток и тем самым потенция к заживлению. Истинная эрозия не имеет специфической клиники и очень часто пациентка не обращается к врачу. Бели или другие патологические выделения, зуд, как правило, обусловлены экзоцервицитом, кольпитом. Истинная эрозия существует от 2-3 дней до 1 — 2 нед и выглядит как участок эктоцервикса ярко-красного цвета, неправильной формы, не покрытый эпителием, диагностируется при кольпоскопии.
Лечимся
-
Постизометрическая релаксация (ПИР) — метод мануальной терапии, конечным результатом которого является разгрузка мышечных зажимов.
-
К донорским программам зачатия прибегают в различных ситуациях. С целью помощи в зачатии используют мужскую сперму, женские яйцеклетки.
-
ТУР (трансуретральная резекция) предстательной железы — удаление части простаты, суживающей мочеиспускательный канал.
-
Апитерапия — методы лечения укусами пчел, а также лечебными препаратами пчеловодства.
-
Су Джок-терапия — это лечение по акупунктурным точкам на кисти и стопе человека с помощью игл и природных естественных компонентов.
Методы диагностики и лечения патологий шейки матки
Диагностика заболеваний начинается с опроса и осмотра пациентки на гинекологическом кресле. Большинство болезней видны при осмотре шейки в зеркалах. Для подтверждения диагноза проводится кольпоскопия. Это метод осмотра тканей при помощи специальной камеры с увеличением. Во время этого исследования врач забирает мазки и небольшой участок ткани на биопсию. Дальше клетки исследуют под микроскопом, проводят ПЦР-диагностику. Дополнительно может назначаться обследование на вирус папилломы человека для определения типа возбудителя.
Диатермокоагуляция шейки
Лазерная коагуляция
Ножевая конизация
Радиоволновое лечение
Лечение всех патологий шейки проводят комплексно.
Лекарственное лечение может включать прием:
- антибиотиков;
- противовирусных;
- противовоспалительных средств;
- гормонов;
- иммуностимуляторов;
- витаминов.
Для удаления патологических образований применяются такие методы:
- Химическая коагуляция – на пораженный участок наносят химический препарат. Под действием вещества ткани разрушаются, почти не травмируя здоровые клетки. Метод не применяется у беременных женщин.
- Лазерная коагуляция – это направленное действие на патологию лазерного луча. Пораженные клетки разрушаются, не затрагивая здоровые. Метод может проводиться даже нерожавшим пациенткам.
- Диатермокоагуляция – удаление дефектов током высокой частоты. После разрушения ткани на шейке образуется рубец, который осложняет зачатие и роды. Поэтому метод не проводится молодым девушкам.
- Криодеструкция – патологии удаляют жидким азотом за счет очень низких температур. Метод нашел применение среди женщин, не планирующих беременность в будущем.
- Радиоволновое лечение – самый щадящий метод удаления эрозий и других патологий. Процедура проводится быстро и безболезненно. Радиоволновая методика не вызывает кровотечений и не оставляет рубцов.
- Ножевая конизация – хирургическая методика удаления участка шейки в виде конуса. Применяется для лечения предраковых патологий и рака. Нежелательно проводить конизацию женщинам, планирующим беременность и роды.
- Удаление матки или ее части – это тяжелая операция, которая проводится для удаления онкологии. Методика ее проведения зависит от стадии рака у пациентки. Женщина теряет возможность зачать и выносить ребенка естественным путем.
Каковы разновидности патологии и их симптомы?
В зависимости от того, какие части поражаются во время этого заболевания, его можно разделить на два вида:
- эндоцервицит — воспалительные процессы наблюдаются непосредственно в цервикальном канале;
- экзоцервицит — очаг заболевания концентрируется на влагалищной части шейки матки.
По характеру протекания выделяют также два вида:
1. Острый — характеризуется сильным воспалением шейки, а именно желез, расположенных в цервикальном канале. Очень редко при этой форме заболевания поражается эпителий шейки. Главными причинами возникновения острого цервицита являются:
- стрептококки;
- гонококки;
- стафилококки.
Симптомы заболевания:
- обильные выделения из влагалища, которые не бывают без наличия в них гноя;
- высокая температура тела;
- тупые боли в области поясницы и внизу живота;
- постоянное желание сходить в туалет;
- болезненные ощущения во время мочеиспускания;
- во время полового акта часто возникают сильные боли в области как внешних, так и внутренних половых органов.
Определить наличие именно этой формы заболевания помогает осмотр гинеколога и мазки из влагалища. Благодаря им удается определить возбудителя инфекции.
2. Хронический — возникает в результате грибковых, вирусных и бактериальных инфекций. Частыми предшественниками подобного заболевания являются:
- несоблюдение правил гигиены;
- беспорядочные половые связи;
- значительное опущение шейки в само влагалище;
- неправильное использование средств контрацепции.
Симптомами этой формы цервицита являются:
- небольшое количество выделений мутного цвета;
- редко в выделениях может быть гной;
- опухание шейки и сильное ее покраснение;
- постоянные неприятные ощущения ниже пупка, а также после завершения полового акта;
- нарушение принципа мочеиспускания.
Для диагностирования этой формы цервицита обязательно используют специальные гинекологические зеркала, а также колькоскоп, который позволяет максимально конкретно рассмотреть шейку матки. Также для диагностики в обязательном порядке назначают анализы крови, мочи и прохождение УЗИ, чтобы определить состояние органов малого таза.
Как уже было сказано ранее, различные микроорганизмы и бактерии могут вызывать цервицит. В зависимости от каждого конкретного возбудителя, данное заболевание подразделяется на несколько видов:
- Гнойный цервицит возникает из-за гонореи. Это самая распространенная разновидность цервицита. Проявляется наличием гнойных скоплений в цервикальном канале. Особую опасность представляет цервицит при беременности, потому что может вызвать аномальное развитие плода. Его симптомы: боли внизу живота, обильные выделения с гноем. При диагностировании гнойного цервицита запрещается вступать в любые половые отношения.
- Вирусный — заразиться им можно только половым путем (в большинстве случаев пациентами являются молодые, еще не рожавшие женщины). Возникает из-за наличия у партнера вируса папилломы человека или герпеса генитального. Симптомы: сильные боли внизу живота, невыносимый зуд в области наружных половых органов, не очень обильные выделения, в которых хорошо прослеживается слизь или небольшое скопление гноя.
- Бактериальный цервицит возникает из-за действия в организме бактериальных заболеваний, нарушения нормальной микрофлоры влагалища, наличия трихомониаза. Симптомы: очень неприятные ощущения при половом акте, проблемы с мочеиспусканием, тупая боль внизу живота, большое или маленькое количество выделений с гноем и слизью.
- Кандидозный — в результате него воспаляется слизистая оболочка шейки. Его главной причиной является инфекция, вызванная грибками из группы кандида. Симптомы: сильный зуд, боль в животе, много выделений белого цвета и творожистого характера.
- Атрофический возникает в результате полового акта без использования презервативов, цистита, воспаления придатков, гонореи, хламидиоза, стрептококков, стафилококков. Появляется он на тех участках матки, которые пострадали в результате аборта или сложных родов. Главный симптом: проблемы с мочеиспусканием.
- Кистозный проявляется как следствие скоплений нескольких инфекций, что провоцирует увеличение в объеме эпителия цилиндрической формы вдоль всей поверхности матки. Это приводит к образованию кист, которые нередко развиваются вместе с эрозией.